Самое полное освещение темы: «диета при обострении панкреатита поджелудочной железы» с детальным разбором и рекомендациями от профессионального диетолога.
Диета при панкреатите поджелудочной железы: основные принципы, меню
При обострении панкреатита поджелудочной железы потребуется первое время соблюдать режим голодания. Этот период, как правило, занимает от 4 до 6 суток, но в самых тяжелых случаях может продолжаться более одной недели.
После первого этапа голодания больному прописывают стол 5 (п) – эту диету применяют при панкреатите поджелудочной железы в стадии обострения. Она включает множество ограничений и примерное меню для каждого дня недели.
Главной целью диеты №1 5(п) при обострении панкреатита является разгрузка больного органа – это даст возможность ему восстановиться.
Из рациона исключают все продукты, повышающие секрецию поджелудочной железы, а также те, которые усиливают кислотообразование в желудке.
Диету №1 (5п) назначают в острой стадии заболевания после голодания. Рацион будет включать минимум продуктов и не более 1000 кКал в день. В дальнейшем перечень разрешенных блюд расширяется, а количество кКал увеличивается до 1500–1700.
В составе дневной нормы должно быть не больше 35% животных белков, до 25% растительных жиров, 25 г сахара, 10 г соли и 1,5 л жидкости.
При диете 5(п) еду принимают небольшими порциями 5–6 раз в день. Между приемами пищи не должно быть перекусов.
Рацион назначают при острой форме, а также при хроническом панкреатите в период обострения. Различий в диете для взрослого и ребенка нет. Разнятся только порции для различных весовых категорий, у взрослых они рассчитываются из минимальной нагрузки на поджелудочную железу, а у детей — из необходимого минимума калорий.
Резкие опоясывающие боли в верхней половине живота, отдающие в спину, снижение давления, учащенное сердцебиение, изнуряющая тошнота и рвота – все это симптомы воспаления поджелудочной железы, серьезного заболевания, больше известного как панкреатит. Дисфункция поджелудочной железы чревата неприятными последствиями, среди которых риск развития диабета и даже онкологические заболевания, поэтому проблему нельзя игнорировать.
«Скорой помощью» при обострении панкреатита должен стать постельный режим и полный покой, холодные компрессы на верхнюю часть живота, а также грамотно подобранная диета, которая позволит важному органу пищеварительной системы временно не синтезировать ферменты и немного «отдохнуть». Это поможет поджелудочной железе быстрее восстановить нормальное функционирование и вернуть больному хорошее самочувствие.

Что можно кушать при обострении панкреатита
Для облегчения общего состояния рекомендуется ступенчатая схема питания, которая делится на три этапа и включает в себя период голодания, постепенное введение в рацион определенных видов продуктов и плавный переход к полноценному питанию.
Главным принципом организации питания в первые дни «острого» периода является полный отказ от пищи. Больному разрешается пить только минеральную воду без газа (для подавления секреции желудочного сока), некрепкий чай или слабый отвар шиповника. Это обеспечит разгрузку желудочно-кишечного тракта и предотвратит развитие осложнений и прогрессирования воспалительного процесса.

Щадящая диета при остром панкреатите
Пока не будет устранена причина обострения, голодный период необходимо продолжать – зачастую для облегчения состояния необходимо 2-3 дня. В особо тяжелых случаях подобный способ питания следует продолжать от недели до месяца, но в таких ситуациях человеку необходима госпитализация и медикаментозная поддержка.

Диета при обострении хронического панкреатита
С улучшением состояния больного, когда симптомы заболевания начинают затухать, разрешается постепенно пополнять рацион питания определенными продуктами и напитками.
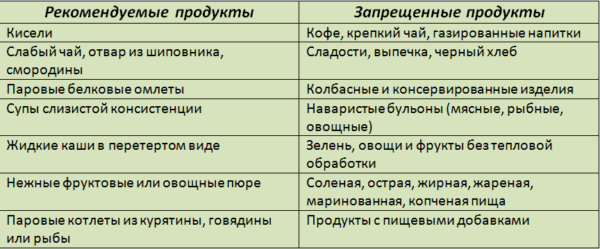
Разрешенные и запрещенные продукты при панкреатите
Подбирая меню, необходимо учесть несколько важных моментов:
- следует придерживаться принципа дробного питания (кушать небольшими порциями 5-7 раз в день в четко установленное время);
- не стоит кормить больного насильно (лучше немного сдвинуть временной график приема пищи до появления аппетита);
- не менее важный фактор риска – переедание (суточная норма пищи (учитывая выпитую жидкость) не должна превышать 2,5 кг);
- еду нужно подавать теплой или комнатной температуры;
- блюда могут быть сварены либо приготовлены на пару и должны иметь однородную консистенцию (можно протереть в блендере);
- пища должна быть обезжиренной, чтобы избежать функционального напряжения поджелудочной железы;
- количество калорий может варьироваться от 500-1000 ккал в день (в зависимости от общего состояния пациента и его физических нагрузок).

Как питаться при панкреатите
В приоритете молочные протертые супы, жидкие и полужидкие каши на воде, овощные пюре, кисели и компоты. В комплексе с медикаментозным лечением удается максимально быстро добиться положительной динамики в состоянии больного.
При снятии большинства симптомов заболевания можно расширить рамки рациона питания. Однако нельзя забывать, что диета должна способствовать разгрузке поджелудочной железы, а также уменьшению желудочной секреции. Пищу так же следует принимать небольшими порциями с интервалом не более 4 часов. Кроме того, в этот период рекомендуется подключить употребление фолиевой кислоты и витаминов A, B1, B2, B12, C, PP и K, но только после консультации с врачом.

Разрешённые продукты при панкреатите
Основное меню должно включать:
- нежирную рыбу и отварное мясо курицы, кролика, а также телятину и индейку;
- слизистые супы и жидкие каши в качестве гарнира (исключение составляют пшенная и перловка);
- молотые сухофрукты, размоченные водой (при минимальной калорийности в них много веществ, полезных для нормализации работы ЖКТ);
- картофель, свеклу, морковь, кабачок, тыкву, цветную капусту в отварном, запеченном или протертом виде;
- яичные белки;
- кефир и диетический творог;
- сухое печенье.

Разрешенные и запрещенные сыры при панкреатите
В качестве основных напитков лучше использовать минеральную воду (негазированную) или несладкий чай, а также сладкие компоты, желе, кисели и свежевыжатые соки, разведенные водой (в пропорции 1:1). Постепенно можно вводить свежие фрукты и овощи (кроме редьки, лука и чеснока). Главное, не заправлять их растительным маслом, сметаной или майонезом. Также допускается употребление хлеба.
Совет! Желательно кушать вчерашний хлеб, либо перед подачей на стол кусочки свежего подсушить в духовке.
Чтобы исключить переход острого панкреатита в хроническую стадию, необходимо составить список пищевых ограничений, избегая продуктов, стимулирующих активную работу поджелудочной железы, и учитывая индивидуальную непереносимость.

Запрещённые продукты при панкреатите
Из ежедневного рациона необходимо полностью удалить:
- жирную мясную пищу, сало и некоторые виды рыбы (кефаль, семгу, сома, карпа, палтуса), а также икру;
- свиной и бараний жир;
- ржаной хлеб;
- мясные субпродукты (колбасы, рулеты, сардельки, сосиски и так далее) и копчености;
- консервы, соления, маринады;
- острые специи, пряности и приправы;
- некоторые виды овощей (редьку, брюкву, редис, лук и чеснок, а также белокочанную капусту, грибы и бобовые с высоким содержанием грубой клетчатки);
- кислые фрукты;
- апельсин, лимон, мандарин и другие виды цитрусовых;
- цукаты;
- сгущенное молоко;
- глазированные сырки и жирную сметану;
- газированные и кофейные напитки;
- изделия из шоколада, торты, пирожные, бисквиты, мармелад, карамель, леденцы и другие сладости.

Что запрещено есть в первую неделю после обострения панкреатита
Совет! От фаст-фуда (картофеля фри, хот-догов), чипсов, сухариков, соленых орешков лучше отказаться навсегда, чтобы избежать обострений заболевания.
Кроме того, следует ограничить употребление алкоголя (не только крепких напитков, но и слабоалкогольных коктейлей). Спиртное может спровоцировать спазм сфинктера Одди (клапанного устройства, которое обеспечивает движение ферментов в кишечник и одновременно не дает выйти перевариваемой пище). После принятия «горячительного» клапан может своевременно не открыться, и пищеварительный сок будет заблокирован в протоках, что станет причиной острого приступа и неприятных последствий.

Список продуктов при панкреатите
Ориентировочное ежедневное меню при обострении панкреатита
Строгая диета не является приговором. Из разрешенных продуктов можно приготовить массу вкусных и полезных блюд. Перед тем, как составить сбалансированный рацион питания на каждый день необходимо посоветоваться с врачом и учесть все его рекомендации. Но если нет возможности обратиться к специалисту, облегчить этот процесс поможет ориентировочное меню, в котором собраны все необходимые продукты в допустимых дозах и указано рекомендованное время приема.





Совет! В процессе приготовления блюд пищу нельзя солить. Разрешается добавить в еду немного соли только перед подачей на стол, но ее объем не должен превышать 10 г в день.
Организму потребуется время на восстановление после обострения, поэтому диету при панкреатите желательно соблюдать длительный период (от 6 до 12 месяцев), строго придерживаясь всех рекомендаций и советов врача.

Диета в первую неделю после обострения панкреатита
Приступ панкреатита не должен становиться преградой для позитивных эмоций. И если боли отступили, можно порадовать больного аппетитными деликатесами, приготовленными строго в рамках допустимых норм и объявленной диеты.

Полезные фрукты при панкреатите
Для этого пригодится несколько простых и интересных рецептов.
- Нежное куриное суфле (вареное мясо птицы смешать с белком и приготовить в форме на пару. При желании, курицу можно заменить телятиной).
- Аппетитная запеканка из вермишели (взять по 30 г вермишели, творога и молока; творог растереть с отварной вермишелью; ¼ яйца взбить с молоком; все смешать, по вкусу добавить сахар, выложить в форму и запечь).
- Клубничный десерт (смешать 1 взбитый белок с сахарной пудрой и ванилином; набирать ложкой и опускать в кипящую воду, формируя шарики; украсить ими густой клубничный кисель, разлитый по бокалам).
- Зразы из филе судака (400 г рыбного филе пропустить через мясорубку; 100 г белого батона размочить в 0,5 ст. молока, отжать, растереть и добавить взбитый белок; все смешать в однородную массу, слегка присолить; с помощью ложки сформировать зразы и опустить в кипящую воду на 15-20 минут).

Лечебное меню при панкреатите
Пользуясь списком разрешенных и запрещенных продуктов, можно пополнить копилку рецептов собственными находками. Благодаря кулинарным экспериментам, пациент сможет не только утолить аппетит, но и получить массу положительных эмоций, что немаловажно для успешного результата курса лечения.
Диета является основой комплексного лечения панкреатита, и строгое ее соблюдение позволяет быстрее справиться с недугом. Малейшие отступления от выбранного курса могут негативно повлиять на результат терапии, ведь каждое обострение приводит к появлению соединительных рубцов в зонах воспаления, поэтому железистой ткани, нормально выполняющей свою функцию, в поджелудочной железе остается все меньше. Как следствие, снижается выработка ферментов, и нарушаются пищеварительные процессы.
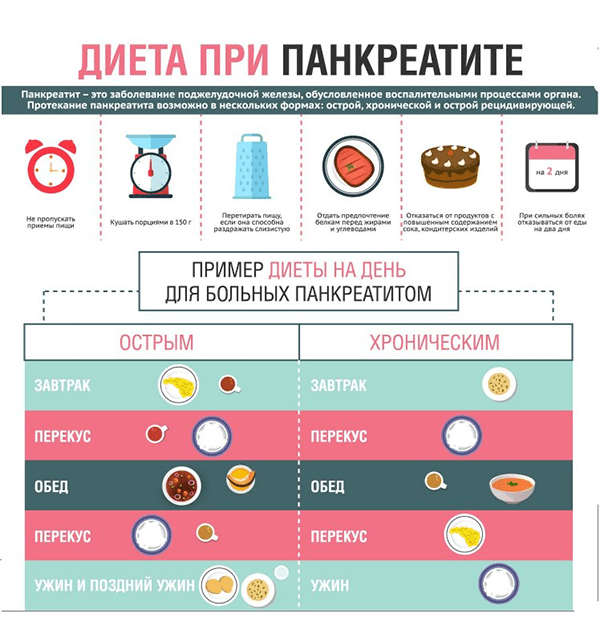
Диета при хроническом и остром панкреатите
Кроме пищевых ограничений, успех реабилитации во многом зависит от образа жизни пациента, разумной физической активности и отказа от вредных привычек. Это позитивно скажется не только на деятельности поджелудочной железы, но и на работе всех функций организма, а главное, позволит избежать повторных приступов.
Берегите себя и будьте здоровы!
Особенности диетического питания при обострении панкреатита
Такое тяжелое заболевание, как панкреатит, встречается довольно часто. Причиной проявления болезни может стать неправильный рацион питания, чрезмерный аппетит, увлечение алкогольными напитками. Однако панкреатическая недостаточность наблюдается и у вполне здоровых людей, например, из-за нарушений в работе печени, после перенесенного инфекционного заболевания.
Течение болезни может иметь как обостренный характер, так и проявляться моментами ремиссии. В любом случае, чтобы излечиться от недуга, помимо лечения лекарственными препаратами необходимо придерживаться правильного питания.
Диета при панкреатите поджелудочной железы при обострении направлена на то, чтобы помочь ЖКТ справится с проявлениями патологии, доставляющие человеку болезненный дискомфорт.
Лечебный диетический стол при обострении заболевания
Щадящее питание, как правило, назначается сроком на 12 месяцев. Этого времени вполне достаточно для того, чтобы ЖКТ смог восстановить свои функции и начать полноценную работу.
Итак, по какой же схеме выстраивается диета при обострении панкреатита поджелудочной железы, о каких ее особенностях следовало бы знать? Необходимо подчеркнуть, диетический стол при рецидивных проявлениях хронического панкреатита имеет много общего с тем, которое назначается при рецидиве острой формы болезни.
Осложнению недуга могут способствовать:
- Сильно острая и жирная пища.
- Несоблюдение диетических предписаний.
- Продолжительный промежуток между приемами еды.
- Патологии ЖКТ, печени и желудка разнообразного характера.
Главная задача диеты – максимальное спокойствие поджелудочной железе, которое достигается понижением секреции ферментов пищеварения, являющиеся причиной воспалительных явлений поджелудочной.
Особенности перехода на диетическое питание при обострении воспалительного процесса

На обострение хронического панкреатита указывают следующие признаки:
- Сильная режущая и неожиданная боль в правом и левом подреберье.
- Боль усиливается после каждого приема пищи.
- Рвота.
- Кал имеет грязно-серый цвет.
- Понос.
- Тошнота.
- Высокая температура тела.
- Отсутствие аппетита.
В первое время обострения хронического панкреатита рекомендована диета №5п. Однако в некоторых случаях допускаются индивидуальные отклонения, но блюда в меню должны всегда иметь предписанную диетологами суточную калорийность, рекомендуемое количество белков, углеводов, жиров и полезных микроэлементов. Дефицит этих веществ может спровоцировать ухудшение состояния пациента.
Диета при панкреатите в стадии обострения подразумевает присутствие блюд, которые приготовлены варкой или на пару. Вся еда должна быть жидкой или полужидкой консистенции и съедаться исключительно в теплом состоянии.
Прием пищи должен быть регулярным и небольшими порциями, а промежуток между ее употреблением не более 3-4 часов. Оптимальное число приема еды в день – 6-7 раз. Соль в блюдах должна отсутствовать полностью либо присутствовать в очень малых дозах. Нельзя есть горячую или холодную пищу.
Исключаются все продукты, которые тем или другим способом могут раздражать слизистую поджелудочной. Кроме этого, недопустимо присутствие продуктов, обладающих повышенной сокогонной способностью.
В случае госпитализации из-за обострения панкреатита, питание пациенту назначается по такой схеме.
Разрешается только минеральная вода (без присутствия газа) и напиток из шиповника. Жидкости следует пить не спеша, маленькими глоточками. Максимальное количество – 1 литр/сутки.
С этого времени пациенту дают чай без сахара с сухариком. Если в состоянии пациента отмечаются улучшения, в его меню вводятся слизистые супы-пюре с абсолютным отсутствием соли.
На второе подаются белковый омлет, приготовленный на пару, протертые молочные каши из рисовой или гречневой крупы (молоко для приготовления таких каш предварительно разводят водой в равных пропорциях).
В меню включают творог, сливочное масло (10-15 г/сутки), подсушенный белый хлеб, пюреообразные или протертые супы. Для их приготовления используют морковку, картофель, свеклу.
С этого времени рацион больного расширяется мясными и рыбными блюдами, которые готовятся исключительно паровым способом.
Например, можно подать паровое суфле, приготовленное из предварительно отваренного мяса или рыбы. Обратите внимание, рыба и мясо для диетического питания берутся только нежирных сортов.
С этого времени в меню вводят паровые кнели, котлетки и фрикадельки.
Диета при обострении панкреатита поджелудочной железы строится на приоритетном преобладании легкоусвояемых белков животного генезиса. Присутствие углеводов должно быть понижено, а употребление жиров следует свести к минимальному показателю.
Наличие достаточного количества кальция в блюдах способствует укреплению стенок сосудов.
Что можно и нельзя при проявлении обострения панкреатита?

В диетическом меню должны присутствовать:
- Слизеподобные первые блюда (супы).
- Жидкие пюреобразные каши, которые предварительно протираются.
- Белковые омлеты.
- Подсушенный белый хлеб.
- Котлеты из индюшатины, курицы, нежирной рыбы и говядины, которые готовятся в пароварке.
- Кисели.
- Отвар из шиповника.
- Овощные и фруктовые пюре.
Такой подход к питанию, сводить к минимуму нежелательные раздражения желудка, способствует устранению болевого дискомфорта и спазмов.
Питание при панкреатите во время обострения подразумевает полный отказ от следующих продуктов питания:
- Блюд на основе крепкого отвара (рыбные, мясные, овощные).
- Соленой и острой еды.
- Жирных и жареных блюд.
- Копченостей.
- Колбас.
- Еды с разными пищевыми добавками.
- Дрожжевой выпечки и различных сладостей.
- Мороженое, газированной воды.
- Алкоголя, сигарет.
- Кофе (натурального), крепкого чай.
- Различных соусов, майонеза.
- Ломтики черного хлеба.
Приблизительное меню на один день при рецидиве болезни

Диета при панкреатите в период обострения хоть и является целебной, но это не значит, что рацион человека сведен к минимальному числу блюд. Диетическая кухня обладает достаточным количеством разнообразных рецептов не только на каждый день, но и на неделю. Благодаря этому, очень легко составить меню с таким расчетом, чтобы на столе присутствовали не только полезные, но и новые варианты кушаний.
Как пример, меню на 1 день:
- Завтрак. Омлет из белков (приготовленный в пароварке), чай из лекарственной ромашки или отвар шиповника.
- Ланч. Запеченное яблоко без кожи с медом в духовке.
- Обед. Жиденький супчик из перловки, ломтик сушеного белого хлеба, разбавленный фруктовый компот.
- Полдник. Желе из некислых ягод.
- Ужин. Манная каша, чай или отвар.
Помимо того, диетологи рекомендуют каждый вечер выпивать немного натурального йогурта либо нежирного кефира, примерно 100-150 мл.

- 1 литр не жирного бульона (куриного или рыбного).
- 1 шт. картофеля.
- 1 луковица.
- 1 средняя морковка.
- Немного сливочного масла (для пассировки лука).
- Соль.
Лук мелко порезать, обдать кипятком и припустить на сливочном масле. Затем добавить морковку и тушить 5-7 минут.
Картофель нарезать кубиками и положить в кипящий бульон (овощной/мясной). Добавить лук с морковкой. Варить до готовности.
Перед окончанием варки добавить лавровый лист и немного соли.
- 700 г филе курицы (индейки).
- 3 белка
- 300 г сметаны.
- немного соли и свежей зелени.
Мясо птицы порезать кубиками, пропустить через блендер. Затем положить яичные белки, соль, зелень (по желанию) и сметану. Все смешать. На подготовленную пищевую пленку выложить 1/3 часть массы, сформировать колбасу, концы пленки закрепить ниткой. Аналогичным образом делаем еще две колбаски.
В посуду налить воду и довести до кипения, убавить огонь, чтобы вода не кипела, но температура была близка к этому. Колбасы положить в воду и накрыть их тарелочкой, чтобы они не всплывали. Варить до готовности примерно 1 час. Вытянуть, охладить, и только потом убрать пленку.
- 70 г свежих яблок.
- 1 ст. л. манки.
- 2 ч. л. сахара.
- 0,3 г лимонной кислоты.
Яблоки очистить от кожуры, порезать кусочками и отварить. Жидкость процедить, яблоки пропустить через дуршлаг и соединить с отваром. Прибавить сахар, лимонку и довести до закипания.
Медленно всыпать манку, при непрерывном размешивании. Варить на слабом огне 15 минут. Затем массу остудить до 40 градусов, взбить до устойчивой пышной пены. Разложить по формам и охладить.
Диета при панкреатите во время обострения должна соблюдаться как можно тщательней. От этого зависит общее состояние пациента и приближает момент выздоровления. При значительном улучшении самочувствия, и если это разрешить лечащий врач, можно будет, постепенно вводит в рацион новые продукты.
Отзыв нашей читательницы – Ирины Кравцовой.
Недавно я прочитала статью, в которой рассказывается о натуральном эффективном средстве Монастырский чай от панкреатита. При помощи данного препарата можно навсегда избавиться от воспаления в поджелудочной железе. Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. С каждым днем я чувствовала улучшения. У меня прекратились приступы рвоты и боли, а за несколько месяцев я выздоровела полностью.
Читать статью.
Панкреатит — воспаление одного из важнейших органов пищеварения, а именно поджелудочной железы, принимающей участие в процессе переваривания пищи. Поэтому диета при панкреатите поджелудочной железы, пожалуй, основной немедикаментозный способ лечения ее воспалений.
Ограничения в питании снижают нагрузку на воспаленный орган, позволяя сократить количество панкреатического сока, необходимого для усвоения пищи. Находясь в покое, нарушенные функции поджелудочной железы восстанавливаются.

Сложно переоценить роль этого органа в процессе переваривания пищи. Ферменты, вырабатываемые поджелудочной железой, призваны расщеплять белки, а также углеводы и жиры в тонком кишечнике для последующего усвоения их организмом. Помимо ферментов железа продуцирует гормоны, принимая участие в энергообмене.
Панкреатический сок имеет щелочных среду. В случае если его отток, по тем или иным причинам затруднен, ферменты обращают свое деструктивное действие против самой поджелудочной железы, способствуя ее воспалению. Это ведет, прежде всего, к ухудшению пищеварения, а затем и к разрушению данного органа.
Причины панкреатита самые разные, например:
- злоупотребление спиртным;
- инфекционные заболевания;
- травмы;
- генетическая предрасположенность;
- аллергии;
- банальное переедание.
Таким образом, иметь в анамнезе такое заболевание как панкреатит может человек любого возраста, независимо от образа жизни, наличия вредных привычек, уровня физической активности.
Симптоматика панкреатита, в зависимости от формы (острого или хронического) разнообразна, что усложняет постановку диагноза.
Симптомами панкреатита могут быть:
- острая боль;
- вздутие живота;
- изменение цвета склер глаз;
- рвота и тошнота;
- изменения цвета кожи;
- повышение температуры;
- потеря сознания.
Наличие указанных симптомов, может свидетельствовать также и о наличии иных заболеваний, что не позволяет пациенту ставить диагноз самостоятельно и заниматься самолечением. Промедление в данном случае губительно для воспаленного органа. При возникновении указанных симптомов обязательно требуется обратиться к специалистам для полной диагностики.
Поскольку поджелудочная железа проявляет активность в момент переваривания пищи, первое, что должно быть скорректировано при возникновении симптомов ее воспаления это питание. После получения результатов осмотра врача и подтверждения диагноза, пациенту обязательно прописана диета при панкреатите поджелудочной железы, примерное меню которой приведем далее.
Ограничение в питании при панкреатите зависит в первую очередь от стадии этого заболевания. Выделяются следующие стадии:
- обострение хронической формы или острое воспаление;
- восстановительный период;
- ремиссия.
Как успокоить поджелудочную железу в домашних условиях
В случае острого воспаления помогут:
полный покой на время острой боли;
лед на зону воспаления (предпочтительнее грелка с холодной водой);
голод не менее чем на 3 суток.
Полное воздержание от пищи в этот период позволит поджелудочной железе успокоиться, приостановить выработку ферментов, а, следовательно, и снизить острую, порой невыносимую боль.
В первые дни к употреблению разрешены только следующие напитки и продукты:
слабый чай без сахара;
отвар шиповника;
минеральная вода без газа;
в исключительных случаях при наступлении голода разрешены сушки или печенье галетного типа в минимальных дозах.
Выход из непродолжительной голодной диеты должен быть постепенным. В этот период пациенту рекомендуется соблюдать щадящее питание.
Период
Разрешение продукты
3 — 5 день
Несладкий чай, отвар овса, овощные бульоны.
5 – 7 день
Негустое пюре из паровых моркови и картофеля. Каши на воде (за исключением ячневой, перловой и пшенной).
7 — 10 день
Паштет из паровой белой рыбы нежирных сортов.
С 10 дня
Молочные нежирные продукты, пудинг из творога.
Все продукты следует вводить в пищу постепенно, отмечая реакцию организма на новый продукт. Имея хроническую форму панкреатита желательно отказаться от запрещенных продуктах совсем. Это позволит практически не возвращаться к болезненным ощущениям в будущем.
Диета при панкреатите поджелудочной железы. Примерное меню на неделю
При наличии воспаления специальное меню будет рекомендовано лечащим врачом. Мы же приведем меню, которому можно следовать в отсутствие рекомендаций специалиста. Следует отметить, что основные принципы питания относятся к лечебной диете №5.
Правила диетического питания при панкреатите вне обострения
Основной рацион должен состоять из нежирный рыбы и нежирного мяса (говядины, курицы, индейки, телятины, кролика).
Все каши необходимо готовить на воде и лишь уже отваренную крупу немного разбавлять молоком.
Из жиров предпочтение стоит отдать сливочному маслу в небольших количествах. Добавлять его в блюда следует непосредственно перед употреблением, не подвергая термической обработке.
В рацион обязательно включаются морковь, цветная капуста, картофель, сладкие фрукты, а также морепродукты, мясные субпродукты, яйца, орехи, мед. Яйца не следует варить вкрутую.
Диету рекомендуется соблюдать на протяжении не менее полугода после стадии обострения.
Совет! Наиболее частой причиной появления панкреатита является злоупотребление спиртными напитками, поэтому, прежде всего, рекомендуется исключить алкоголь из рациона. Кроме того отказаться от курения.
Из рациона больного на время соблюдения диеты рекомендуется исключить следующие продукты:

- жирное мясо и наваристые бульоны;
- колбасные изделия, консервы и копчености;
- бобовые (фасоль, горох);
- свежий хлеб, черный хлеб, сдоба, жареные пироги, пицца;
- каши: ячменная, перловая, кукурузная;
- молочные продукты с высокой жирностью и жирные сыры, а также цельное молоко;
- маргарин;
- сало;
- белокочанная капуста, баклажаны, редис, щавель;
- мороженое;
- шоколад;
- майонез;
- крепкий чай и кофе;
- кислые фрукты и соки из них.
Это лишь некоторые из запрещенных продуктов, в целом из употребления исключается все соленое, жирное, копченое, сладкое, холодное, кислое, сладкое. Все такие продукты будут провоцировать выработку большого количества ферментов, увеличивая нагрузку на воспаленный орган.
Ограничения в питании при панкреатите вызваны необходимостью облегчить работу воспаленного органа. Длительный покой, обусловленный специальным питанием, позволит восстановить функции этого органа и вернуть пациента к нормальным условиям существования.
Итак, залог успешного выздоровления — обязательное соблюдение диеты при панкреатите поджелудочной железы. Примерное меню диеты, составленное на неделю с учетом всех вышеуказанных правил питания, выглядит следующим образом.

Понедельник:
Завтрак –пудинг из риса, нежирный сыр, хлеб, овсяный отвар.
Второй завтрак – отваренные и пюрированные овощи, чай с шиповником.
Обед – рыбные кнели на пару, отварной рис, чай с добавлением искусственного сахарозаменителя (употребление допускается).
Полдник – сушки, компот из разрешенных фруктов.
Ужин – суп-пюре из рекомендуемых овощей, творожный пудинг.
Перед сном – ряженка или кефир (1 ст.).
Вторник:
Завтрак – запеканка из нежирного творога с добавлением фруктов и ягод, компот из разрешенных фруктов или сухофруктов.
Второй завтрак – отварная гречка с молоком и сливочным маслом, печеное яблоко, чай с сахарозаменителем.
Обед – паровые котлеты из мяса индейки или кролика, пюрированные отварные картофель, а также цветная капуста или брокколи), отвар овса.
Полдник – рисовый пудинг, чай.
Ужин – отварная тертая свекла, отварной рис, паровая котлета из разрешенного мяса или рыбы.
Перед сном – простокваша или иной кисломолочный продукт (1 ст.).
Среда:
Завтрак – запеканка из риса с йогуртом и разрешенными фруктами, чай.
Второй завтрак – паровые овощи, нежирный сыр, сухарики, отвар шиповника.
Обед – суп-пюре из моркови и тыквы, тефтели из говядины или иного разрешенного мяса с рисом, морс из разрешенных ягод.
Полдник – тертая морковь с йогуртом.
Ужин – творожная запеканка, яблоко с творогом печеное.
Перед сном – простокваша или кефир (1 ст.).
Четверг:
Завтрак – галеты, кисель ягодный.
Второй завтрак – овсянка на воде с молоком и сливочным маслом, сухарики из пшеничного хлеба, компот из фруктов и ягод.
Обед – паровые и пюрированные овощи (кабачки, картофель), запеченное филе индейки, отвар шиповника.
Полдник – вымоченная курага.
Ужин – суп — пюре из овощей, запеканка из творога со сладким яблоком, йогурт.
Перед сном – ряженка или иной кисломолочный продукт (1 ст.).
Пятница:
Завтрак – нежирный творог с фруктами или ягодами, компот из фруктов или сухофруктов.
Второй завтрак – белковый омлет на пару с кабачком, сухарики, чай.
Обед – приготовленная на пару и пюрированная тыква, отварная и пропущенная через мясорубку говядина, отвар шиповника.
Полдник – галеты или сушки, чай.
Ужин – нежирный творог, заправленный греческим йогуртом, печеное яблоко.
Перед сном – простокваша (1 ст.).
Суббота:
Завтрак – галеты или сушки, овощной сок.
Второй завтрак – овсянка на воде с маслом, сыр, чай.
Обед – бефстроганов из нежирной говядины, отварная гречка, овсяный кисель.
Полдник – 1 тертое сладкое яблоко.
Ужин – запеченная треска с паровыми овощами, салат из креветок и яблок.
Перед сном – кисломолочный продукт (1 ст.).
Воскресенье:
Завтрак – манка с молоком и сливочным маслом, чай.
Второй завтрак – белковый омлет на пару с цветной капустой, сухарики, кисель ягодный.
Обед – овощной суп с рисом, рыбные кнели, отвар шиповника или кисель ягодный.
Полдник – салат из морепродуктов и сладких яблок.
Ужин – говяжья котлета на пару, пюре из тыквы, печеное яблоко.
Перед сном – ряженка (1 ст.).
Примечание: через некоторое время (около месяца) соблюдения диеты пищу можно будет не перетирать.
Это простая и доступная диета при панкреатите поджелудочной железы. Примерное меню, которой приведено, может быть изменено пациентом в рамках общих требований к питанию при таком заболевании с учетом перечня запрещенных продуктов.
Несмотря на соблюдение диеты необходимо чтобы питание больного было разнообразным и витаминизированным. По назначению врача возможно дополнительное принятие препаратов, содержащих ферменты, и витаминов.
Совет! Количество пищи, указанное в меню может быть увеличено в зависимости от индивидуальных особенностей и образа жизни пациента, но не намного, общий разовый объем пищи не должен быть больше 300 — 400 г.
Кроме указанных в меню продуктов необходимо пить по 2 л воды в день. Это может быть и простая кипяченая вода, но лучше предпочесть минеральную, например «Нарзан», «Ессентуки», «Боржоми».
На первый взгляд меню диеты достаточно строгое, однако это не так, оно, скорее, непривычное из-за отсутствия любимых всеми колбас, сладостей и прочего. Соблюдение некоторых ограничений в питании компенсируется отсутствием новых приступов болезни.
Особенности питания при нарушении функций поджелудочной железы у детей
Да, и дети страдают от такого заболевания как панкреатит, несмотря на нежный возраст. Проблемы с работой поджелудочной железы у детей, как правило, вызваны погрешностями в питании или пищевыми отравлениями, а также некоторыми воспалительными заболеваниями.
Нарушение функций железы в результате воздействия указанных раздражителей именуется реактивным панкреатитом. Именно такой диагноз чаще встречается у детей.
Основные ограничения в питании и правила организации стола для детей с панкреатитом (в острой и хронической формах) практически идентичны рекомендациям для взрослых. Абсолютное табу распространяется на такие продукты как:
фастфуд;
подавляющее большинство сладостей (особенно с высоким содержанием консервантов, красителей и прочих синтетических добавок);
копчености и приправы.
При такой форме заболевания количество запрещенных продуктов значительно уменьшается, например, в рацион могут быть добавлены:
- жирное мясо и бульоны;
- некоторые газированные напитки;
- шоколад;
- кислые фрукты;
- колбасные изделия.
Главное вводить такие продукты постепенно, отслеживая реакцию организма, если возникают боли, тошнота и прочие симптомы, свойственные панкреатиту, продукт исключается продолжительный срок.
Главное, чтобы ребенок питался согласно его возрасту, желательно не «баловать» малыша запрещенными продуктами до 3 лет.
