Самое полное освещение темы: «при обострении гастрита что можно есть» с детальным разбором и рекомендациями от профессионального диетолога.
Большую роль в лечении воспалительного процесса на слизистой желудка играет правильное питание, поэтому диета при обострении гастрита стоит наряду с медикаментозной терапией. Данная форма гастрита сопровождается болезненными симптомами, что значительно ухудшает качество жизни больного. Чтобы исправить ситуацию и избавиться от неприятных ощущений, необходимо откорректировать меню и исключить из него все продукты, которые способны раздражать и так воспаленный орган. Чтобы легче было привыкать к новому рациону, диетологи рекомендуют расписать на неделю примерное меню.

Особенности диеты при гастрите в обостренной стадии
Провоцирующими факторами обострения гастрита являются горячие или, наоборот, холодные блюда, специи, соленья и приправы. Чтобы избежать воспаления на слизистой, необходимо отказаться от такой пищи, которая способна раздражать стенки желудка и усиливать воспалительный процесс на них. При гастрите на стадии обострения нужно строго придерживаться лечебной диеты и в первые дни важно полностью отказаться от еды.
Врачи-гастроэнтерологи рекомендуют пить исключительно жидкость, это может быть минеральная вода, теплый слабо заваренный чай и шиповниковый отвар, которого нужно употреблять не менее 2-х литров в день.
На вторые и последующие сутки больному необходимо постепенно расширять свой рацион и включать в него продукты, приготовленные на пару или отварные и без добавления специй и соли. Питание при обострении гастрита имеет следующие особенности:
- пища должна быть протертой, так как грубые кусочки тяжело перевариваются, что не под силу ослабленному желудку;
- количество трапез в сутки должно быть не менее 5, при этом порции следует делать маленькими и избегать переедания;
- пищу необходимо употреблять оптимальной температуры, она не должна быть слишком горячей и холодной;
- технология приготовления исключает обжаривание продуктов, допускается лишь готовка на пару или отваривание;
- противопоказано употребление жирной и трудноперевариваемой пищи, например, семечек, орехов и шоколада;
- длительность строгой диеты может достигать 14 дней, но в некоторых случаях бывает достаточно и 7 дней;
- в медицине диету при обостренном гастрите обозначают «Стол № 5а».

Стакан очищенной воды с утра поможет очистить орган от скопившейся за ночь слизи.
Кроме этого, для лечения как острого, так и хронического гастрита важно соблюдать следующие рекомендации, которые помогут быстрее восстановиться воспаленной слизистой желудка:
- Употреблять с утра на голодный желудок стакан очищенной воды. Этот метод поможет очистить орган от скопившейся за ночное время слизи.
- Избегать стрессовых ситуаций. При нервном перенапряжении происходит раздражение желудочной слизистой через сигналы из коры головного мозга.
- Придерживаться режима питания. Употребление пищи должно быть дробным и желательно в одно и то же время, это позволит избежать лишней выработки желудочного сока.
- Включить в рацион достаточное количество клетчатки. С ее помощью происходит стимуляция работы желудка и его очищение.
Вернуться к оглавлению
Врачи-гастроэнтерологи рекомендуют включать в рацион продукты, которые благотворно воздействуют на слизистую желудка. К ним относятся:
- сливки;
- обезжиренный творог;
- мясо и рыба нежирных сортов;
- отварные всмятку яйца;
- молоко;
- оливковое масло;
- макаронные запеканки;
- перетертые пудинги;
- твердый неострый сыр;
- сливочное масло, но не более 50 г в день;
- омлет из белков;
- шиповниковый отвар;
- гречневая, манная каши;
- разбавленные фруктовые соки;
- зеленый чай;
- пюре из овощей;
- ягодные кисели.
Вернуться к оглавлению
В период обострения гастрита или же при хронической его форме одинаково противопоказаны продукты, у которых ярко выраженная кислотность, вкус и острота, а также усиливающие желудочную активность. Перечень продуктов под запретом следующий:
- спиртосодержащие напитки;
- колбасы и соски;
- крепкий чай и кофе;
- копчености;
- квас;
- шоколад;
- маринованные овощи;
- сало;
- высушенные хлопья;
- помидоры и томатная паста;
- грибы;
- плавленый сыр;
- мороженое.
Вернуться к оглавлению

При остром гастрите больного беспокоят такие симптомы: изжога, ощущение тяжести в желудке, тупя боль в животе после еды, вздутие, метеоризм, отрыжка, а также гнилостный запах изо рта. Чтобы избежать данной симптоматики, больному рекомендуется питаться следующим образом:
- Кушать паровые котлетки, макароны, творог.
- Пить слабо заваренный чай с молоком.
- Вместо свежего хлеба употреблять сухарики.
- Включить в лечебное меню зелень, фрукты.
Продолжаться диета должна не меньше 30 дней и на протяжении всего периода больному необходимо оценивать свое самочувствие. Основной задачей является максимально снизить воспалительный процесс и далее важно, чтобы возобновилась выработка соляной кислоты. Для этого рекомендуется употреблять маринованные огурцы, кушать бульоны из мяса, а также, по мнению врачей, полезно будет выпить свежевыжатый сок лимона слабой концентрации. Когда гастрит сопровождается низким уровнем соляной кислоты в желудочном соке, больному противопоказано употреблять сдобу, цельное молоко, изюм, чернослив и свежий хлеб.
Лечение хронического гастрита или его обострения осуществляется с помощью диетического стола № 5, который включает в себя различные блюда, наиболее востребованными считаются следующие:
- Суп из риса и кукурузы. Для его приготовления необходимо отварить мясо, нарезанное кубиками, и рис на протяжении 20 минут. Добавить в бульон кубиками картофель и когда он приготовится, высыпать готовый рис и кукурузу. Суп можно немного подсолить и добавить в него зелень.
- Рисовая каша с тыквой. Нужно отварить 0,5 кг тыквенной мякоти с небольшим количеством сахара и параллельно сварить до готовности 10 больших ложек риса. Из тыквы сделать пюре и добавить его к рису, кашу перемешать и полить растопленным сливочным маслом.
- Запеканка из творога и моркови. Для ее приготовления следует натереть 3 шт. моркови и протушить ее до готовности вместе со 150 мл молока, столовой ложкой сливочного масла и 3 большими ложками меда. Когда морковь приготовится, к ней добавляют манку и держат на огне еще несколько минут. Половину килограмма творога смешать с 3 яйцами, солью, столовой ложкой крахмала и сахаром по вкусу. К творогу добавляют приготовленную морковь, перемешивают и запекают в духовке 30−45 минут при 180С.
Вернуться к оглавлению
 Диетологи рекомендуют пациентам с обострением гастрита расписать приблизительное меню на 7 дней заранее и придерживаться его на протяжении всего терапевтического курса, только периодически чередуя между собой блюда. Такая система облегчит ежедневные мучения по поводу: «Что приготовить сегодня?», и обеспечит рацион больного всеми необходимыми продуктами питания.
Диетологи рекомендуют пациентам с обострением гастрита расписать приблизительное меню на 7 дней заранее и придерживаться его на протяжении всего терапевтического курса, только периодически чередуя между собой блюда. Такая система облегчит ежедневные мучения по поводу: «Что приготовить сегодня?», и обеспечит рацион больного всеми необходимыми продуктами питания.
День № 1. На завтрак — котлетки из риса, приготовленные на пару, молоко с сухариком. Обед может состоять из картофельного супа-пюре, отварной телятины с макаронами и чаем. На ужин подают фаршированные отварной курицей кабачки, кисель. Второй день начинается с обезжиренного творожка со сметаной и зеленым чаем. На обед — куриный суп, котлеты из постного мяса, гречка и компот из яблок. Последняя трапеза включает в себя рыбное филе и картофель, приготовленные на пару, слабый чай. Завтрак третьего дня состоит из манного пудинга и шиповникового отвара. На обед — это суп из вермишели, приготовленная в пароварке куриная ножка, рис и чай. На ужин готовят морковно-творожную запеканку и кисель.
День № 4. Больному подают на завтрак овсянку с маслом, перебитую в блендере, чай с ромашкой. На обед готовят суп с рисом, индюшиное филе на пару, ячневую кашу и чай с молоком. Ужин больного с обострением гастрита может состоять из вареников с творогом, киселем. На пятый день в меню включают творожную запеканку, зеленый чай. Обед — суп-пюре из брокколи, картофельные зразы, куриную ножку и компот. На ужин подают овощное рагу и чай.
Шестой день начинается с белкового омлета, сухарика с компотом. На обед подают рыбный суп, плов из курицы и чай. Ужин состоит из гречневой каши, паровой котлеты и киселя. День № 7 включает в себя завтрак из творожной запеканки, политой медом, и зеленый чай. На обед подают овсяный суп, картофель, начиненный мясом, слабо заваренный черный чай. Последняя трапеза за день может заканчиваться варениками с картошкой, овощами и травяным отваром.
Хотя при обострении гастрита наблюдается болезненное состояние и воспаление желудка, во многих случаях исключительно естественные методы терапии и введение диеты могут помочь облегчить симптоматические проявления, связанные с этим заболеванием.
Действительно, выбор диеты играет очень большую роль в профилактике и лечении данного состояния.
Так, какие же продукты необходимо потреблять, чтобы помочь восстановлению желудочной стенки при обострении гастрита?
С другой стороны, какие продукты следует избегать, чтобы достичь определенного облегчения при наличии подобного недуга?
Для ответа на все эти вопросы необходимо рассмотреть, прежде всего, основные принципы правильного питания при наличии проблем с желудочно-кишечном трактом.
Во время составления диеты при обострении заболевания исходят из двух основных принципов: пища должна обеспечивать минимальный раздражающий эффект на желудок, а также быть легко усваиваемой.
Отрицательное влияние тепловых факторов может быть связано с потреблением слишком горячей или холодной пищи. Оптимальной температурой для нормального приготовления продуктом считается температура тела.
Продукты, которые имеют температуру менее 18 и 63 градусов по Цельсию могут раздражать стенку желудка.
Таким образом, чрезмерно холодные блюда ускоряют опорожнение желудка и пища не успевает перевариться, а слишком холодные – вызывают задержку пищи в пищеварительном тракте, что также нежелательно.
Механическое воздействие на желудок может зависеть от объема пищи, ее термообработки и состава. Употребление большого количества пищи за раз – это яркий пример чрезмерной нагрузки на желудок.
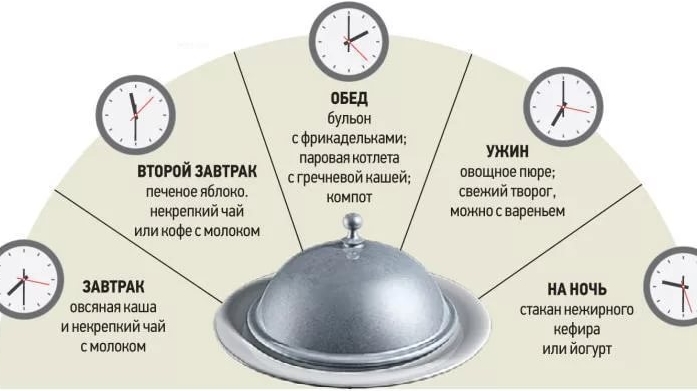
Поэтому больному с гастритом нужно есть небольшие порции 4-5 раз в день, а во время обострения болезни – 5-6 раз. Лучше всего соблюдать точное время приема пищи.
Организм привыкает к графику питания и в соответствии с ним будет производить пищеварительные соки. Перерыв между утренней и послеобеденной трапезой не должен превышать 10-11 часов.
Для организма наиболее легкоусваиваемая пища – вареная, тушеная, приготовленная на пару или запеченная в духовке. Этим объясняется запрет на употребление в пищу всего жареного и копченого.
Пища должна быть мягкой и пастообразной. Кушать ее нужно медленно, очень важно при этом тщательно пережевывать еду.
В этом случае пища будет лучше усваиваться и организм успеет подготовиться к процессу пищеварения.
Должны быть исключены из диеты при обострении заболевания продукты, содержащие большое количество соединительной ткани в виде волокна. Такие продукты оказывают сильное механическое воздействие на желудок.
Раздражающее действие на организм могут оказывать химические компоненты пищи: эфирные масла, соли, кислоты, спирты, альдегиды (образующиеся при обжаривании и курении), углекислый газ.
Поэтому из рациона исключаются соленые и маринованные продукты, специи, травы, газированные напитки, алкоголь, крепкий кофе и чай.
Употребление продуктов с высоким содержанием клетчатки не должно ухудшать боли в желудке, так как клетчатка является жизненно важной частью вашего общего пищеварительного здоровья.
Продукты с высоким содержанием клетчатки включают фрукты и овощи, у которых есть шелуха, цельные зерна и приготовленные сушеные бобы.
Что касается напитков, чаи без кофеина могут не вызвать у человека никаких проблем и, как правило, потреблять их безопасно.
Некоторые магазины здоровой пищи продают даже кока-колу, которая на вкус во многом похожа на стандартный напиток, только без большого количества сахара и кофеина.
Также можно пить фруктовые напитки с низким содержанием кислот, такие как яблочный, грушевый и виноградный соки.
Нужно кушать достаточное количество цельнозерновых хлебобулочных изделий и продуктов, содержащих крахмал, для облегчения обострения гастрита.
Продукты, которые подпадают под эту категорию, включают:
- спагетти;
- отваренный рис;
- овсянку;
- картофельное пюре;
- соленые крекеры.
С другой стороны, необходимо избегать потребления пирожков, рогаликов, булочек, чипсов, жареного картофеля и картошки фри, потому что они могут раздражать стенку желудка.
Фрукты, которые должны быть включены в здоровую диету для облегчения гастрита, это – яблоки, персики, груши, апельсины, яблочный соус, виноград, киви, дыни и бананы.
Любые фрукты, которые не содержат кислотного основания, должны быть прекрасными для больного желудка, а фрукты в целом должны потребляться от 2 до 3 порций в день.
Также можно включить белок в рацион питания при обострении недуга, а также есть много диетического мяса.
Рыба, морепродукты, индейка и курица – все это хорошие мясные продукты, которые не причинят желудку никакого вреда.
Арахисовое масло, яйца, творог и тофу также можно применять для приготовления различных блюд в качестве белковых источников, если пациент не желает включать мясо в рацион питания для лечения вышеуказанного заболевания.
Есть творог при обострении гастрита разрешено почти без ограничений. Желательно кушать лишь свежий или протертый творог. Кроме этого, можно подавать творог в форме суфле.
Творог имеет в своем составе целый витаминный и минеральный комплекс. В частности, творог содержит кальций, фосфор, калий, железо, магний.
Творог легко усваивается намного быстрее, чем любой другой продукт. К тому же при употреблении нежирных творожных продуктов не наблюдается увеличение объема холестерина в организме.
При высокой секреции кислоты правильно будет отказаться от потребления такого кисломолочного продукта, как творог, за исключением творожного суфле, запеканок и сырников.
При гастрите с низким уровнем кислотности рекомендуется диета, в составе которой имеется как творог, так и все остальные изделия из него. Однако, кушать их можно только в умеренных объемах.
Оливковое масло является не только полезным жиром, когда используется в умеренных количествах, но также довольно полезно для больных гастритом.
Нужно при возможности постараться заменять растительное масло оливковым.
Сафлоровое масло – еще одно масло, которое также можно использовать при обострении гастрита. Рекомендуемая доза составляет 2-4 порции в день. Одна порция – одна чайная ложка.
К счастью, обострение указанного выше недуга, как правило, можно предотвратить и решить проблему с ЖКТ, регулируя рацион питания и избегая продуктов, которые раздражают желудок.
Хотя может потребоваться некоторое время, чтобы выяснить, какие продукты являются раздражителями для желудка, всем больным рекомендуется придерживаться легкой диеты.
При наличии серьезных обострений болезни больному врач может назначить более жесткую диету.
Первые два-три дня рацион будет состоять из легкого слизистого супа из зерновых, отварных блюд, молочных или овощных бульонов, жидкой и протертой каши с растительным маслом.
Через 5-7 дней пациенту можно переходитт на диету № 1б, которая, помимо вышеперечисленного, позволяет больному кушать паровые котлеты, супы с добавлением протертых овощей, пшеничные крекеры.
В обеих диетах пища должна быть жидкой и пюреобразной.
В дальнейшем в течение 1-2 месяцев рекомендуется соблюдать диету № 1. С этим типом диеты пищу необязательно перемалывать.
Помимо всего прочего, можно использовать сливки, некислую сметану или творог. В диетический рацион можно включать вареные или тушеные овощи (кроме капусты), сладкие фрукты.
Постепенно пациенту можно переходить на диету, подразумевающую исключение только химических раздражителей желудка (диету № 5).
Список утвержденных продуктов не изменяется, ограничивается лишь использование жиров.
В будущем пациентам с хроническим гастритом можно соблюдать диету, которая исключает агрессивные для стенки желудка продукты: жирное мясо и домашнюю птицу, животные жиры, пряную пищу, специи, пережаренные и копченые продукты, грибы (диету № 15).
Питание для гастрита с низкой кислотностью обеспечивается диетой № 1 или № 2. Принципы первой уже были рассмотрены.
Диета № 2 специально разработана для пациентов с гастритом с низкой кислотностью и его обострениями.
Она позволяет потреблять зерновые и овощные супы, приготовленные на обезжиренном мясе, рыбе или грибном бульоне. Мясо и домашнюю птицу можно принимать в пищу, но они должны быть нежирными.
Мясо можно даже пожарить, но без образования грубой корки. Допускается приготовление омлета с добавлением нежирного молока, прием в пищу нежирной сметаны и обезжиренного творога, твердого сыра. Яйца используются в виде омлетов.
Избегая употребления продуктов-раздражителей для желудка, можно значительно облегчить состояние желудка при обострении гастрита.
Важно знать, какие именно продукты входят в данную категорию, то есть, какие именно продукты нельзя есть во время обострения заболеваний ЖКТ.
В частности, пряные продукты однозначно следует избегать при обострении гастрита. Дело в том, что специи в пище могут раздражать уже воспаленную оболочку желудка, ухудшая имеющуюся симптоматику.
Поэтому можно исключить из рациона паприку, молотый перец, любые травы и прочие специи.
Еще одним раздражителем для стенки желудка является кислая пища. Она включает в себя такие продукты, как зерновые, сахар, свежее и обработанное мясо, газированные и подслащенные напитки.
Жирная пища тяжелая для пищеварительного тракта, она плохо усваивается, в связи с чем, необходимо исключить ее из рациона при обострении гастрита.
Более того, исследования на животных обнаружили, что потребление продуктов, которые являются жирными или с большим содержанием холестерин, всего за 3-4 месяца могут спровоцировать обострение гастрита.
Излишне говорить, что если у человека уже есть подобная проблема, ему следует избегать подобных продуктов.
Кофеин тоже может усугубить состояние раздраженной стенки живота, поэтому доктора не рекомендуют пить кофе или любые другие напитки, содержащие кофеин.
Упакованные продукты или те, которые подвергались интенсивной обработке, лучше избегать, потому что химические вещества, консерванты и искусственные ароматизаторы могут быть потенциальными источниками раздражения и воспаления желудка.
Поскольку алкоголь был отмечен как одна из главных причин гастрита, пациенту необходимо либо наотрез отказаться от спиртного при наличии болезни, либо сократить его потребление до минимума.
Нельзя употреблять алкоголь при появлении обострения болезней, связанных с ЖКТ.
Гастрит – заболевание, которое знакомо любой возрастной категории людей, начиная от детей грудного возраста, и заканчивая пенсионерами. Гастрит приносит множество неудобств и сильные боли в районе желудка. У больного воспаляется слизистая оболочка желудка, нарушается уровень выработки желудочного сока.
Причины нарушения функционирования желудка заключаются в неправильном питании, нерегулярных приемах пищи, некачественных продуктах, курении и прочих факторах воздействия. Важно соблюдать некоторые меры по снятию неприятных симптомов, одна из них – диета при обострении гастрита.

Гастрит может протекать в острой или хронической форме. Острая форма заболевания выражается в сильной боли в области живота, возникает впервые. Хроническая форма – вторична и возникает в следствие длительного воздействия инфекций, пищевых отравлений, неправильного питания. Хронический гастрит сменяется то периодом обострения, то ремиссией.
Прежде всего больной обязан обратиться к доктору, специализирующемуся на гастроэнтерологии. В период обострения гастрита врач выпишет специальную диету № 5а и посоветует придерживаться диетического питания.
Образ питания и состав употребляемой пищи играет большую роль в лечении гастрита. Особенна эта роль в моменты обострения острого гастрита. Продукты питания должны быть сварены и протерты в пюре или кашку. Такое питание сохраняется на 14 дней, а затем необходимо придерживаться «сокогонной» диеты в течение 2 месяцев. После окончания диетического периода приучите себя к регулярному питанию маленькими порциями и здоровой, полезной пище.
Основные постулаты диетического питания при обострении гастрита:
- В первый день острой боли желудок не справляется с нагрузками, так как его стенки воспалены и натружены. Поэтому от приема продуктов питания стоит воздержаться. Можно пить некрепкий черный чай, негазированную воду, напиток из шиповника до двух литров в сутки.
- Второй и последующие дни пациенту разрешается употреблять паровые и отварные продукты, протертые до пюреобразного состояния. Соль и острые специи необходимо исключить из добавления в блюда.
Требования к еде:
- Еда должна быть теплой с температурным режимом около 40°С;
- Легко перевариваемой (растертой до состояния пюре);
- Без содержания соли и перца;
- Отваренной или приготовленной на пару, нельзя есть жареную, «тяжелую» пищу.
Больной должен кушать не менее 5 раз в сутки небольшими порциями. Чувство голода, как и излишне потребленная пища могут спровоцировать новый приступ острой боли в животе. Диетическое питание прописывается как минимум на 14 календарных дней.
Диета при обострении гастрита зависит от уровня кислотности в желудке. Если кислотность понижена, то ежедневное питание должно содержать:
- Некрепкий черный чай с добавлением молока;
- Вода с лимоном без сахара;
- Супы на овощной основе без использования мяса;
- Различные кашки с крупой;
- Творог;
- «Паровые» котлеты, вареное мясо или рыба;
- Сладкие соки.
Если уровень кислотности желудочного сока повышен или находится в нормальном состоянии, но больного мучают приступы обострения гастрита, то ежедневное питание должно содержать:
- Те же самые продукты, что перечислены в диете для повышения уровня кислотности – в течение 14 календарных дней;
- Молоко и молочные продукты для нормализации кислотности в желудке;
- Яйца;
- Сухари;
- Еду следует готовить только на растительном масле.
Задача диеты при обострении гастрита заключается в нормализации выработки желудочных ферментов и «сока», ускорении попадания пищи в кишечник и ее переработке. Поэтому важно употреблять протертую, пюреобразную еду. Ежедневный рацион должен содержать около 3000 ккал.
Чтобы придерживаться диетического питания больному важно знать, что должно входить в меню и в каком количестве.
Пример диетического меню на 7 календарных дней в стадии обострения гастрита:
1 день (понедельник):
Первый прием пищи (завтрак): котлеты из риса на пару, зеленый чай, сухарик.
Второй прием пищи (обед): суп-пюре с картофелем, паровое мясо с гарниром из ячневой крупы, чай (1 бокал).
Третий прием пищи (ужин): вареное мясо с кабачками, кисель.
Первый прием пищи (завтрак): творог со сметаной с низкой жирностью, 1 бокал чая, разбавленного молоком.
Второй прием пищи (обед): рисовый супчик, зразы из картофеля с мясом на пару, 1 бокал чая.
Третий прием пищи (ужин): запеканка из моркови с творогом и сметаной, компот.
Первый прием пищи (завтрак): макароны с вареным мясом, зеленый чай.
Второй прием пищи (обед): рыбный суп, котлеты из гречки с добавлением нежирного мяса, 1 бокал чая, разбавленного молоком.
Третий прием пищи (ужин): вареники с творогом и сметаной низкой жирности, кисель из фруктов.
Первый прием пищи (завтрак): пудинг из манки, ромашковый чай.
Второй прием пищи (обед): суп-пюре из брокколи, рис с куриной ножкой без кожи, приготовленный в пароварке, компот из яблок.
Третий прием пищи (ужин): рыбное филе с картофелем, приготовленное в пароварке, вареные овощи (морковь или свекла), травяной чай.

Первый прием пищи (завтрак): запеканка из творога с медом, 1 бокал чая.
Второй прием пищи (обед): плов с куриным мясом, вареный картофель, фаршированный мясом, 1 бокал чая.
Третий прием пищи (ужин): овощное рагу, компот из ягод.
Первый прием пищи (завтрак): запеканка из творога, отвар из шиповника.
Второй прием пищи (обед): суп с курицей без кожи, компот.
Третий прием пищи (ужин): каша из гречневой крупы с котлетой на пару, 1 бокал чая.
7 день (воскресенье):
Первый прием пищи (завтрак): овсянка со сливочным маслом, сухарик, компот.
Второй прием пищи (обед): суп с вермишелью, омлет из яичного белка, 1 бокал чая.
Третий прием пищи (ужин): вареники с картофелем, 1 бокал чая.
Поскольку принимать пищу необходимо не менее 5 раз в сутки, то рекомендуется в перерывах между завтраком и обедом, и обедом и ужином делать перекусы. Такие незначительные приемы продуктов питания позволяют избежать чувства голода и возникновения болевых ощущений в животе.
Полезный перекус: яблоки, запеченные в духовке, творог низкой жирности, банан, груша без кожицы, суфле, желе из фруктов, пудинги из манки, галетное печенье, сухарики, некрепкий чай, йогурты без фруктовых добавок.
Перед сном благоприятно повлияет на желудок ежедневный прием кефира (около 100 – 200 мл). В течение дня можно пить некрепкий чай, травяные чаи. Как добавку в чай можно использовать: шиповник, мяту, ромашку, тысячелистник.
Среди наиболее полезных для употребления блюд и напитков в стадии обострения гастрита выделяют:

Обострение гастрита характеризуется резкой болью в животе. Пациенту в эти моменты не хочется думать о еде. В первый день следует держаться только на жидкостях. Существует ряд продуктов питания, которые вредны для раздраженной стенки желудка и запрещены в стадии обострения гастрита:
- Блюда, содержащие соль и острые специи (перец, хрен, горчица);
- Жареные на масле продукты питания;
- Шоколад, орехи, арахис, семечки;
- Мясо баранины, утки, гусей;
- Сдобные булочки, изделия из слоеного теста и выпечка;
- Кисломолочные продукты;
- Консервированная продукция;
- Яйца в любом виде;
- Сало;
- Сладкие газированные напитки, кислые соки;
- Грибы и бульоны, сваренные на грибах;
- Алкогольная продукция;
- Чеснок, лук, сырые свежие овощи.
Важно понимать, какие симптомы сопровождают обострение гастрита. Если уровень кислотности желудочного сока понижен, то запрещены следующие продукты:
Эрозивный гастрит отличается от других видов гастрита «почвой» своего происхождения. Частый прием медикаментов, вирусные инфекции, попавшие в желудок, приводят к развитию эрозивного гастрита. Слизистая желудка покрывается эрозиями и кровоточит. Верхняя часть живота болит, чувствует изжога, «кислая» отрыжка и прочие неприятные симптомы.
Диета при эрозивном гастрите желудка аналогична схемы диетического питания при обострении хронического гастрита. Также не рекомендуется в периоды обострения курить.
В первые дни разрешается употребление пищи в протертом состоянии, до консистенции пюре. Свежие фрукты и овощи для питания не подходят, лучше отварить, запечь или приготовить на пару.
Ольга, 37 лет: В связи со сложной работой и постоянной нагрузкой, я почувствовала на себе что такое гастрит. Перекусы нездоровой пищей, постоянное отсутствие первых блюд в рационе, фаст-фуд на обед – стали причинами обострения гастрита. Нашла в интернете диету и в комплексе с приемом медикаментов начала правильно питаться. Несмотря на загруженность на работе, я уделяю себе время и кушаю 5 раз в день. Включила в ежедневное употребление супы. Обострение сошло на нет, мне стало гораздо лучше. В дальнейшем также планирую придерживаться диетического питания.
Оксана, 28 лет: Гастроэнтеролог поставил диагноз – гастрит. Были сильные боли в верхней части живота, дискомфорт, тошнота и прочие признаки. Выписали комплекс лекарств и диету. В первый день сказали, что есть ничего нельзя, только пить. Честно говоря, есть и не хотелось. Пила чай. На второй день уже начала кушать суп-пюре с картофелем, а в дальнейшем вареные овощи, протертые через сито. Постепенно перестала чувствовать тяжесть и боли после еды. Сейчас так же планирую придерживаться диетического питания. Все-таки здоровая пищу куда полезнее.
Гастрит сам по себе является неприятным заболеванием, доставляющим значительный дискомфорт. В стадии обострения больному не хочется ни есть, ни пить. Поэтому важно вовремя обратиться к профессиональному гастроэнтерологу и диетологу для назначения диеты. Питанием – один из главных ключей в излечении от гастрита.

✓ Статья проверена доктором
Острый гастрит – серьезная и достаточно болезненная патология, требующая специального лечебного питания. При обострении болезни больному назначается диетический рацион, который не только состоит из некалорийных продуктов с пониженным содержанием жиров и простых углеводов, но и позволяет укорить заживление слизистых оболочек желудка путем щадящей термической и механической обработки пищи.
Гастрит относится к заболеваниям, которые вылечить полностью практически невозможно, но при соблюдении врачебных рекомендаций и ответственном отношении к собственному здоровью можно добиться длительной ремиссии. При остром течении болезни больной чувствует сильную боль в эпигастральной области, которая возникает в результате поражения эпителиального слоя желудка. Локализация боли зависит от того, в какой именно части желудка идет воспалительный процесс. Лечебное питание в этот период поможет избежать осложнений и уменьшить болевой синдром, а также будет способствовать более быстрому заживлению слизистой.

Что можно есть при обострении гастрита?
Основная цель диетического питания при обострении гастрита – исключить повышенную нагрузку на органы пищеварительного тракта и любое раздражающее влияние на травмированную слизистую желудочных стенок. Питание на протяжении всего периода рецидива должно быть частым – от 5 до 8 раз в день. Желательно соблюдать определенные промежутки времени, чтобы не стимулировать секрецию желудочного сока и не повышать кислотную среду желудка. Размер порции должен быть незначительным: максимальный объем пищи, который допускается съедать за один раз, составляет 250 г (или 280 мл, если речь идет о первых блюдах).
Термическая обработка пищи должна проводиться при помощи отваривания, запекания на пару или тушения. Консистенция блюд – жидкая, растертая до состояния пюре. Температура подаваемых блюд должна составлять 28-32°. Употребление любых холодных (мороженого, фруктового льда) или горячих блюд запрещено. Даже напитки желательно подогревать в микроволновой печи 20-30 секунд. После того, как симптомы обострения стихнут, можно потихоньку вводить в меню напитки и продукты комнатной температуры.

Что такое гастрит
При выборе метода приготовления (механической обработки пищи), следует соблюдать следующие рекомендации:
- первые 2-3 дня — блюда с большим содержанием слизи (особенно полезен кисель);
- начиная с 4 дня – протертая пища, супы-пюре, жидкая каша.
Важно! После того, как патология перейдет в состояние ремиссии, придерживаться лечебного рациона придется еще 5-7 дней. Категорически запрещено резко менять лечебную диету на обычные продукты: слизистая, которая не до конца восстановилась после обострения, очень восприимчива к воздействию агрессивных веществ, и у больного может начаться повторное обострение.
Из рациона больного должны быть полностью исключены любые кислые фрукты и ягоды. Кисель и пюре для десерта необходимо готовить не из ягод, а из яблок или груш. Количество выпиваемой жидкости необходимо ограничивать до 1,5 л в сутки. Продукты, содержащие грубую растительную клетчатку, могут вызывать усиление болевого синдрома и травмировать раздраженную слизистую, поэтому они также исключаются из меню. К таким продуктам относятся крупы и злаки, свежие овощи и фрукты. Полностью убирать из рациона их не стоит, но перед употреблением необходимо их отваривать или запекать. Особенно полезны при гастрите запеченные яблоки и груши.

Симптомы и осложнения гастрита
Количество поваренной соли также придется сократить до 10 г в сутки, так как она может задерживать жидкость в подкожно-жировой клетчатке и приводить к появлению отеков. От специй, приправ и пряностей придется полностью отказаться.
Отдельно стоит сказать о продуктах, которые вызывают брожение газов в кишечнике и метеоризм. К ним относятся:
- свежий хлеб;
- хлебобулочные изделия из обдирной, ржаной муки с добавлением отрубей;
- любая выпечка и кондитерские изделия;
- фасоль, горох и другие бобовые культуры;
- шоколад и продукция с его добавлением;
- капуста, лук (репчатый и зеленый).
Обратите внимание! Перечисленные продукты нельзя вводить в рацион до полного стихания симптомов острого гастрита. Даже термически обработанная капуста содержит большое количество пурина, поэтому от ее употребления в период обострения лучше отказаться.

Что можно и нельзя при гастрите
5 принципов диеты при обострении гастрита
