Самое полное освещение темы: «при желчной болезни диета» с детальным разбором и рекомендациями от профессионального диетолога.

Желчный пузырь – это орган человеческого организма, в котором накапливается поступающая из печени желчь для дальнейшего выведения в кишечник. Желчный пузырь состоит из мышечных тканей, которые обладают сократительной функцией. При нарушении функций сократительной ткани происходит сбой в работе главного резервуара желчи и всей желчевыводящей системы, что непременно приводит к застою желчи, образованию камней и развитию опасных заболеваний – холецистита, дискензии и желчекаменной болезни.
Нездоровое и неправильное питание, малоподвижный образ жизни и пренебрежение советами врачей – это главные причины сбоя в работе желчного пузыря.
Диета при болезнях желчного пузыря назначается врачом индивидуально для каждого пациента. В каждом индивидуальном случае питание больного может иметь свои особенности. Так, при остром холецистите рацион больного должен состоять исключительно из жидких продуктов – протертых овощных супов, травяных чаев, соков, разведенных водой. Тогда как при хроническом холецистите меню пациентов может быть более разнообразным.
Как правило, при проблемах с желчным пузырем диетологи рекомендуют придерживаться диеты №5, которая также подходит при болезнях печени и поджелудочной железы.
Лечебный стол номер пять характеризуется нормальным содержанием белков и углеводов при сниженном употреблении жиров и имеет следующий химический состав:
- 80 г белков;
- 400 г углеводов;
- 80 г жиров;
- 10 г соли;
- 2 л жидкости.
Отвечая на вопрос о том, что можно кушать при болезнях желчного пузыря, диетологи отмечают, что в список разрешенных продуктов входят:
- овощные и молочные супы, супы на крупах;
- нежирное мясо и птица (телятина, мясо индейки, курицы, кролика);
- молочные продукты (творог, кефир, простокваша, молоко, сметана);
- яйца в ограниченном количестве;
- крупы (гречневая, овсяная, манная);
- овощи (капуста, морковь, лук, кабачки, зеленый горошек);
- фрукты и ягоды (яблоки, груши, черешни, бананы);
- сладости (мед, мармелад, джем, пастила, варенье);
- некоторые соусы и пряности (укроп, ванилин, петрушка);
- напитки (некрепкий чай, отвар шиповника, кисель, компот, неконцентрированный сок);
- растительное масло;
- сливочное масло в ограниченном количестве.
Самыми ценными продуктами при проблемах с желчным пузырем считаются:
Пройдите этот тест и узнайте есть ли у вас проблемы с печенью.
- Яблоки. Благодаря высокому содержанию в своем составе пектинов и железа они способствуют улучшению качества выделяемой желчи.
- Морковь и тыква. Они отличаются повышенным содержанием каротина, который, трансформируясь в витамин А, нормализует работу желчного пузыря и других органов.
- Свекла и капуста. Эти овощи принимают активное участие в образовании желчи.
- Шиповник. Он является неиссякаемым источником витамина С, который требуется для обеспечения нормальной работы желчного пузыря.
- Морская капуста. Этот продукт содержит большое количество йода, который является незаменимым средством для профилактики болезней пищеварительной системы.
- Курага и финики. Данные продукты являются источником калия, который необходим для поддержания сократительных функций тканей желчного пузыря.
При болезнях главного резервуара желчи (особенно при хронической форме желчекаменной болезни) полезно пить минеральную воду.
Отвечая на вопрос пациентов о том, какие продукты не любит желчный пузырь, диетологи отмечают, что прежде всего речь идет о жареной, острой и жирной пище.
Также под строгим запретом при болезнях и воспалении желчного пузыря находятся такие продукты, как шоколад, сдобные булочки, шпинат, щавель, копчености, кофе, мороженое, торты, кремы, колбаса, кислые фрукты и ягоды.
Диетические рецепты и рекомендованное меню при заболевании желчного пузыря
Меню пациентов может быть таким:
Завтрак: овсяная или гречневая каша на растительном масле, творог, некрепкий чай или взвар из фруктов.
Второй завтрак: овощи или фрукты.
Обед: суп из овощей и круп, кусок отварного мяса (курятина, телятина или индюшатина), кисель или напиток из сухофруктов.
Полдник: чай или отвар из шиповника, сухое печенье.
Ужин: постная каша, отварная рыба, некрепкий чай.
Второй ужин: нежирное молоко или кефир.
Важное место в питании больного отводится отварам желчегонных растений (шиповника, зверобоя, пижмы, бессмертника).
Готовить отвары из желчегонных трав необходимо ежедневно и принимать их 2-3 раза в сутки за 15 минут перед едой.
И хотя больной холециститом или желчекаменной болезнью должен отдавать предпочтение диетическим продуктам, разнообразить меню такого пациента можно с помощью простых, но вкусных и полезных блюд.
Чтобы приготовить суфле, рыбное филе трески (200 г) отварите, перемелите в блендере или пропустите через мясорубку, перемешайте с мукой (1 ст.л.), желтком (1 шт.) и солью. Добавьте взбитый белок и выложите приготовленную смесь в смазанную сливочным маслом емкость. Рыбное суфле можно запекать в духовке или готовить на пару.
Для приготовления овощного супа-пюре возьмите картофель (2-3 шт.), морковь (1 шт.), ½ стакана нежирного молока, рис (1 ст.л.), свежий укроп. Очищенные овощи отварите вместе с рисом. Затем смешайте их с молоком и взбейте с помощью блендера, добавив немного соли. Приготовленную смесь прокипятите и снимите с плиты. Украсьте приготовленный суп-пюре укропом и подавайте на стол вместе с сухариками.
Чтобы приготовить вкусный и полезный гарнир, возьмите кусок телятины (200 г), которую отварите вместе с морковью. Из картофеля приготовьте пюре. Приготовьте молочный соус, смешав муку (1 ст.л.) с горячим молоком пониженной жирности (50 мл). Приготовленное пюре и нарезанное ломтиками мясо выложите на сковороду, залейте молочным соусом и посыпьте натертым сыром. Запекайте блюдо в духовке 5-7 минут.
Несмотря на то, что современной медицине известно множество средств для лечения болезней желчного пузыря, иногда они оказываются малоэффективными, и тогда пациенту назначается холецистэктомия.
И хотя такая операция в медицинской практике считается сравнительно простой и безопасной, послеоперационный период требует особого внимания как со стороны лечащего врача, так и со стороны самого пациента.
Как после лапароскопии, так и после лапаротомии пациентам назначается специальная диета, которая направлена на то, чтобы в максимально короткие сроки восстановить желчевыводящие функции и обмен веществ в организме.
В первые сутки после операции пациентам запрещается есть и пить, разрешено только смачивать губы водой или травяными отварами. Только на вторые сутки пациентам без желчного пузыря разрешается пить воду или несладкий отвар шиповника.
На третьи сутки после холецистэктомии (в случае отсутствии осложнений) рацион больного существенно расширяется. Пациенту можно есть картофельное пюре, протертые овощные супы, отварную рыбу нежирных сортов, а также пить некрепкие чаи, тыквенный или яблочный сок.
В первую неделю после операции питание больного должно быть дробным (не менее 8 раз в сутки), при этом вес порции не должен быть больше 200 г.
Даже после выписки из больницы в течение первого месяца пациентам необходимо соблюдать щадящую диету, главным принципом которой является дробное питание (5-6 раз в сутки) маленькими порциями. Лечебная диета в данном случае должна включать в себя отварные блюда или пищу, приготовленную на пару.
В меню больного с удаленным желчным пузырем могут быть:
- нежирные сорта мяса и рыбы, приготовленные на пару или путем варки;
- паровые котлеты, тефтели или фрикадельки;
- овощное или картофельное пюре с добавлением растительного или сливочного масла;
- паровые омлеты;
- каши из овсяной, пшеничной или гречневой крупы, приготовленные на воде или молоке, разведенном с водой в пропорции 1:1;
- овощные и молочные супы;
- овощи, приготовленные на пару;
- некрепкий чай, фруктовый кисель, отвар шиповника.
Через месяц после удаления желчного пузыря можно перейти на общую диету и включить в рацион более разнообразные продукты (салаты, заправленные растительным маслом, яйца, молоко, тушеные блюда, говядину). Однако пациентам, у которых нет желчного пузыря, строго запрещено употребление алкоголя, жареных, острых и копченых блюд, маринованных и консервированных продуктов, пирожных и тортов с кремом.
В случае возникновения расстройства, а также при болях в животе в послеоперационный период стоит отказаться от мясных блюд и молочной еды и обратиться к врачу.
Отвечая на вопрос о том, сколько длится восстановительный период после удаления желчного пузыря, врачи отмечают, что длительность реабилитационного периода зависит от сложности операции и соблюдения пациентами предписанного режима и диеты. Однако как доказывает практика, уже через 4-6 месяцев после холецистэктомии люди, которые правильно питались и соблюдали диету, могут вернуться к привычному образу жизни и питаться практически без ограничений.
Последствия несоблюдения диеты при заболеваниях желчного пузыря
Несоблюдение диеты при желчнокаменном поражении, а также при других заболеваниях главного резервуара желчи может грозить человеку различными неприятностями. И речь идет не только об ухудшении общего самочувствия и возникновении болей в желчном пузыре, но и о развитии таких опасных заболеваний и осложнений:
- панкреатит;
- околопузырный абсцесс;
- желтуха;
- гангрена желчного пузыря;
- водянка желчного пузыря;
- перитонит;
- образование камней.
Все перечисленные заболевания трудно поддаются лечению и в большинстве случаев заканчиваются холецистэктомией.
Диета при заболеваниях желчного пузыря имеет ключевое значение для пациентов, которые страдают холециститом, желчекаменной болезнью или пережили холецистэктомию. Правильно подобранная, сбалансированная и полезная, такая диета позволит избежать многочисленных осложнений, ускорить процесс выздоровления, восстановить работу органов пищеварительной системы и поддерживать их здоровье долгие годы.

Описание актуально на 03.05.2017
- Эффективность: лечебный эффект через 14-21 день
- Сроки: 1 – 3 месяца
- Стоимость продуктов: 1100-1300 рублей в неделю
Диета при заболевании желчного пузыря — важнейший компонент лечения, как острых, так и хронических форм холецистита, холангита (воспаление желчных протоков), дискинезии желчевыводящих путей. Базовой диетой при этих заболеваниях является Стол №5 и его разновидности.
При остром холецистите с целью максимального щажения ЖКТ в первые дни показано полное голодание. Разрешено только теплое питье малыми порциями: некрепкий сладкий чай, разбавленные водой ягодно-фруктовые соки, отвары шиповника. На 3-4 сутки назначается противовоспалительный вариант диеты № 5 — Диета 5В.
В рацион вводятся в ограниченном количестве легкая пища в протертом виде без бульона и сливочного масла: слизистые супы (овсяный, рисовый, манный), жидкие протертые овсяные и рисовые каши с незначительным добавлением нежирного молока, протертые компоты, желе, соки овощные. Затем включают в небольших количествах хорошо протертое паровое мясо, нежирный творог, отварную рыбу, хлеб пшеничный или сухари.
Питание дробное, малыми порциями (не менее 5 раз), без хлорида натрия, с обильным количеством жидкости (до 2,5 л/сутки). Калорийность дневного рациона на уровне 1600 ккал (50-60 г белков, 40-45 г жиров, 200-250 г углеводов). На 8-10 сутки пациент переводится на Диету 5А и затем на Диету №5.
При хроническом холецистите (вне обострения) основными принципами диетического питания является максимальное щажение желчного пузыря и печени при физиологически полноценном питании, нормализация желчевыделения и уровня холестерина в крови, при отсутствии поносов — усиление функции кишечника (Диета № 5).
Предусмотрен дробный и частый прием пищи, способствующий оттоку желчи. Для усиления желчевыделения в рацион вводятся салаты и винегреты, заправленные нерафинированными растительными маслами. Диета включает различные овощи, ягоды и фрукты, стимулирующие процесс желчеотделения, а большое содержание клетчатки устраняет запоры.
Из рациона исключаются или резко ограничиваются все легкоусвояемые углеводы (варенье, сахар, конфеты, мед), поскольку их употребление приводит к застою желчи, а также овощи, содержащие щавелевую кислоту (щавель, шпинат) и эфирные масла в больших количествах (цитрусовые). В диету включают куриные яйца (не боле одного), при этом нужно помнить, что желтки усиливают двигательную функцию желчного пузыря и оказывают желчегонное действие.
При болях, появлении горечи во рту, вызванных потреблением яиц, в рацион включают только яичные белки. Калорийность дневного рациона на уровне 2700-2900 ккал (белки —100 г, в том числе животные — 60%, жиры —90 г, в том числе растительные 30%, углеводы —450 г).
Ограничено употребление соли (10 г), жидкость на уровне 1,5-2 л. При резком обострении хронического холецистита диетическое питание аналогично рациону питания при остром холецистите.
При сочетанном заболевании поджелудочной железы и желчного пузыря (панкреатит + холецистит) назначается Стол № 5П. Для этого стола характерно увеличенное до 120 грамм содержания белков, витаминов и ограничение в рационе питания жирной и углеводной пищи.
Из рациона исключают продукты, содержащие много экстрактивных веществ и пуриновых оснований (отвар капусты, мясные и рыбные бульоны), тугоплавкие жиры животного происхождения, сахар. Исключаются горячие, острые, кислые, сладкие и жирные блюда, стимулирующие функцию поджелудочной желез, а также продукты, богатые клетчаткой. Пища готовится преимущественно на пару, питание дробное, небольшими порциями. Общая калорийность рациона снижается до 2500 Ккал.
К разновидностям Диеты №5 относится, кроме вышеописанных, также липотропно-жировая диета —5 л/ж. Назначается пациентам с холециститом при проблемах, вызванных застоем желчи. Основное ее назначение — стимуляция процесса желчеотделения, усиление двигательной активности кишечника и выведение из него холестерина.
В диете увеличено содержание жиров (из них 50% составляют растительные масла), незначительно увеличено содержании белка (до 100 г) и снижено количество углеводов (300 г) за счет ограничения сахара. Общая калорийность на уровне 2600 ккал.
В диете предусмотрено резкое ограничение потребления экстрактивных веществ (бульоны из мяса и рыбы), холестерина и продуктов, содержащих большое количество эфирных масел. Диета обогащена липотропными белковыми продуктами (яичные белки, творог, нежирное мясо, рыба), рафинированными растительными маслами, пшеничными отрубями, овощами и плодам.
Все виды масел (сливочное и растительное) добавляют только в готовые блюда. Исключают тугоплавкие животные жиры, тесто сдобное, пряности, молоко цельное. Пищу готовят путем запекания или варки, измельчение необязательно.
- Диета № 5В — острый холецистит, в период резкого обострения хронического холецистита.
- Диета № 5А— на 8 — 10 сутки лечения.
- Диета № 5 — в стадии выздоровления, после Диеты 5А.
- Диета 5 л/ж — холецистит, сопровождающийся застоем желчи.
- Диета №5П — при сочетании холецистита с панкреатитом.
К разрешенным продуктам и блюдам относятся овощные и крупяные супы на овощном отваре, свекольник, щи вегетарианские, супы молочные с макаронами, фруктовые, хлеб пшеничный подсушенный, сухой бисквит, несдобная выпечка с рыбой, вареным мясом или творогом, яблоками. Из мяса — куриное филе, нежирная молодая баранина, говядина, кролик, сосиски молочные. Нежирные виды белой рыбы, морепродукты.
В рационе должны присутствовать молочные продукты: кефир, ряженка, простокваша, молоко цельное нежирное, нежирный творог и блюда на его основе (запеканки, пудинги, ленивые вареники), неострый, нежирный сыр. Разрешаются куриные яйца в виде омлета и яйцо всмятку. Крупы (особенно овсяная и гречневая), отварные макаронные изделия.
В диете должны присутствовать овощи как в сыром, так и в различном виде кулинарной обработки (тушеном и отварном виде), некислая квашеная капуста, пюре из зеленого горошка, салаты из овощей с растительным маслом, винегрет, кабачковая икра, а также зелень. В качестве закусок в рацион включают нежирную сельдь, диетическую, докторскую колбасу, фаршированную рыбу, нежирную ветчину, отварную рыбу и мясо.
Из сладких продуктов — разные некислые фрукты и ягоды, сухофрукты, мармелад, варенье, мед, пастила. Сахар рекомендуется комбинировать с ксилитом (Сорбитом). Все жиры (сливочное и растительное масло) вводят в блюдо в натуральном виде. Рекомендуемые напитки: черный/зеленый чай, овощные, фруктово-ягодные и соки, отвар из пшеничных отрубей и шиповника, минеральная вода негазированная.
Как соблюдать диету при обострении желчного пузыря?
При воспалении желчного пузыря специалисты диагностируют холецистит. Обычно он появляется при нарушениях в питании, переедании, запорах. В данном случае необходимо придерживаться диетического питания, которое столь же важно, как и медикаментозная терапия. Желчный пузырь и печень важны для работы пищеварительной системы, поскольку они отвечают за расщепление жиров, усвоение витаминов и полезных веществ, а также очистки организма от токсинов и шлаков. С участием желчи нормально функционируют ферменты и вещества в плазме крови. Врачи назначают диету для снижения пищевой нагрузки на органы ЖКТ.

Овсянная каша при обострении холецистита
Холецистит отличается воспалением в полости печени и желчного пузыря, возникающим из-за инфекционного поражения слизистых оболочек органа. Причиной может стать застой желчи и её измененный химический состав. Специалисты отмечают две разновидности заболевания, бескаменный или калькулёзный с образованием конкрементов. Воспалительный процесс бывает катаральный или с выделением гноя.
Для холецистита характерно проявление следующих симптомов:
- болевой синдром под рёбрами справа и в области желчного пузыря. Обычно усиление болезненности происходит после употребления жирной еды, спиртного, газированных напитков или при сильных эмоциональных переживаниях. Проявляются признаки в виде тупых болей, острых пронизывающих с отдачей в шею и плечо, лопатку;
- проявления диспепсии и заброса желчи в кишечный тракт, по утрам появляется горький привкус во рту, может быть рвота и постоянная тошнота;
- со стороны кишечника симптомы проявляются в виде частых запоров и поносов, непереносимости молочных продуктов, вздутия живота.
Устранение симптомов воспаления в желчном пузыре лечебной диетой является важнейшей составляющей терапии холецистита. Диетическое питание способствует улучшению состояния пациента при холангитах, дискинезии, воспалительных процессах в желчной системе.
Диета при обострении желчного пузыря подразумевает полное голодание первые дни проявления наиболее ярких симптомов. Допускается пить чай и травяные напитки, соки, разбавленные водой, отвары из плодов шиповника. На третий день рекомендована диета №5В, при которой исключено раздражение желудка механическими или химическими веществами. Рацион этой диеты должен выдерживаться в течение пяти дней, пока пациент находится в постельном режиме строгого типа.
Особенность питания каждый день заключается в сокращении углеводов до 200г, белков до 80г, жиров до 80г, при этом только 30г должны быть животными. Всю еду готовят в перетертом виде, исключают соль. Предпочтение отдают слизистым супам и разваристым кашам. В сутки нужно принимать еду не менее 6 или 7 раз, ограничивая порцию до 200г. Ежедневное меню должно быть не более 1600 ккал, а чистой воды должно быть около 2,5 литров.
Этого питания придерживаются больные с некалькулёзным холециститом. Острая форма заболевания лечится так же. Для любой формы воспаления желчного пузыря после 10 дней делается перевод на стол №5А в течение двух недель.
Запрещенные продукты при острой стадии желчного воспаления
При обострении холецистита в желчном пузыре запрещается употреблять ряд продуктов:
- пища, стимулирующая брожение в кишечнике и гнилостные процессы. Это пшено, бобовые, все виды капусты;
- грибы и специи, маринованные продукты, хрен и горчица, соленые и заквашенные овощные культуры вызывают усиленно выделение желчи и её синтез;
- бульоны, в которых варили грибы или рыбу, мясо или бобовые;
- редька и репа, лук и чеснок, содержащие большое количество эфирных масел;
- цитрусовые, кислые сливы, ягоды клюквы. Они содержат слишком много клетчатки;
- все жареные блюда и жирные куски мяса, печень, копчености, почки и консервы, колбасу и все блюда с тушеным мясом;
- кислый и жирный творог, сливки;
- газированные напитки, какао и кофе.
6 основных правил питания при болезнях печени и желчного пузыря
Диета при заболевании желчного пузыря ─ основа терапии. Корректировка питания стимулирует движение желчи и нормализует функционирование печени. Диета важна, поскольку нарушения в работе желчного пузыря ─ итог несоблюдения принципов правильного питания. Речь о чрезмерном употреблении жареных, жирных, копчёных блюд, фастфуда, острой пищи. Перечисленные продукты перегружают организм. Желчь, способствующая перевариванию, не успевает вырабатываться в достаточном количестве. Из-за этого и возникает сбой.

Диетическое питание способствует восстановлению функций органа при заболевании желчного пузыря. Используется лечебная диета №5.
Основные правила питания при заболевании желчного пузыря:
- Рекомендуется есть часто, дробными порциями. Такое питание улучшает отток желчи, ликвидируя её застой.
- Запрещается употреблять холодную пищу, которая может вызвать спазм желчевыводящих протоков. Сузившись, они не пропускают печёночный секрет.
- Диета предусматривает применение отварной или запечённой пищи.
- Отдавать предпочтение, особенно при острой форме болезни, нужно тёртым продуктам, пюре. Их проще переваривать и усваивать.
- Ежедневно важно выпивать большое количество жидкости (около 2,5 литра).
- Следует снизить объём потребляемой соли. Излишки минерала откладываются на стенках желчного, или образуют конкременты. Уплотнения из солей кальция твёрдые, с острыми краями. Продвигаясь, конкременты травмируют пузырь и выводящие пути.
Таким образом, при заболевании желчного пузыря важно придерживаться назначенной врачом диеты. Это поможет остановить развитие болезни, устранить её симптомы и предотвратить рецидивы.

Диета при болезни желчного пузыря предусматривает отказ от употребления жирных, жареных, копчёных блюд, продуктов, которые содержат быстроусвояемые углеводы (шоколад, варенье, сахар, продукты пчеловодства) и других наименований, чрезмерно нагружающих пищеварительный тракт.
Из своего рациона следует исключить следующее:
- Жирные сорта мяса, консервы из них, копчёные рёбрышки, крылышки, колбаски.
- Солёную, консервированную рыбу, икру.
- Жирные сливки, сметану, солёные сыры, молоко и кофе с ним.
- Бобовые. На первый взгляд, продукт натурален, полезен. Однако, бобовые провоцируют газообразование.
- Из овощей противопоказаны чеснок, редиска, лук свежие и любые маринады.
- Мясные, рыбные, грибные наваристые бульоны, окрошку, щи.
- Острые соусы, приправы, майонез.
- Свежий хлеб, сдобные мучные изделия, жареные пирожки.
- Жареные яйца и яйца, сваренные вкрутую. В последних противопоказан желток, насыщенный жирами и холестерином. Из последнего, как и солей кальция, в желчном формируются конкременты.
Трапеза при заболевании желчного пузыря должна максимально разгружать и облегчать работу печени, желчевыводящих путей.
При обострении, при болях в желчном пузыре диета наиболее строгая, максимально щадящая билиарную систему. Первые дни показано отказаться от еды. Пить можно и нужно. Используют тёплую воду и разведённые ею натуральные соки.

После снятия приступа, в меню вводятся хорошо протёртые, легкие блюда:
- каши из рисовой или овсяной крупы с добавлением небольшого количества нежирного молока;
- компоты из фруктов и ягод;
- свежевыжатые соки из овощей;
- перетёртое мясо, приготовленное на пару;
- нежирный творог;
- рыба отварная;
- сухари или пшеничный хлеб.
Питание при обострении холецистита должно быть дробным, частым, малокалорийным, без содержания соли. Постепенно увеличивается число приправ и разрешённых продуктов. Спустя неделю осуществляется переход на обычное питание, назначаемое в период ремиссии. Достаточно соблюдать полноценную по всем необходимым веществам диету, но с наиболее бережным воздействием на пищеварительную систему.
При хроническом течении заболевания диета более разнообразная, но также подразумевает употребление продуктов, не перегружающих систему пищеварения.

При соблюдении диеты для желчного пузыря необходимо включать следующие продукты:
- Супы, преимущественно овощные и молочные.
- Нежирные сливки, молоко, сметану, кефир, обезжиренный творог.
- Постное мясо. Готовить его следует на пару.
- Растительные масла, к примеру, льняное, и в небольшом количестве сливочное масло.
- Каши. Из круп рекомендованы греча и геркулес. За основу каш позволено брать молоко.
- Овощи (свежие, вареные, запечённые). Полезны салаты из овощей. Заправляют выжимками льна, оливы, кукурузы, подсолнечника.
- Хлеб из отрубей или из ржаной муки, сухари.
- Фрукты и ягоды с малым содержанием кислот.
- Из напитков: чёрный и зелёный чаи, настой на плодах шиповника, соки без содержания сахара.
Меню диеты при заболевании желчного пузыря можно видоизменять в соответствии со своими предпочтениями. Главное, придерживаться основы, а это ─ обилие плодов. Клетчатка в них способствует пищеварению, не нагружая печень и желчный.
В рамках диеты при заболевании печени и желчного пузыря первые блюда обязательны.

Несколько рецептов супов, которые можно приготовить у себя дома:
- Суп с кабачками. Берут две картофелины средних размеров, одну морковку, два томата, одну луковицу. Понадобятся также масло (сливочное), корень петрушки, жидкая сметана. Морковку и лук режут, затем тушат их в воде. Можно добавить маленькую ложку сливочного масла. Добавляются оставшиеся овощи, немного соли. В финале можно покрошить зелень, добавить сметаны.
- Суп-пюре с рисом. Взять немного картошки, 1 /2 стакана молока, петрушку (корень), одну морковку, большую ложку крупы, 5─10-процентную сметану. Зерна и нарезанные корнеплоды варят в отдельных ёмкостях. После плоды и рис протираются через сито либо измельчаются блендером. Добавляется горячее молоко, затем всё доводится до кипения. Суп необходимо посолить. Блюдо украсят сметана, укроп.
Супы на основе овощей полезны для пищеварительной системы, способствуют лучшему оттоку желчи.
Можно отварить кусочек курицы, индейки, другого нежирного мяса. Оно станет основой трапезы.
Вот несколько рецептов вторых блюд при заболевании желчного пузыря:
 Овощная запеканка с курицей. Для приготовления потребуется мясо птицы, цветная капуста, одна морковка, стакан молока, белок куриного яйца, масло подсолнечника, две столовые ложки муки. Отварную грудку мелко нарезают, добавляя половину порции соуса, приготовленного из стакана молока и двух столовых ложек муки. Следом добавляют взбитый белок. Всё выкладывают на противень. Наверх кладутся отваренные овощи. Блюдо заливается остатками соуса. Выпекается до готовности.
Овощная запеканка с курицей. Для приготовления потребуется мясо птицы, цветная капуста, одна морковка, стакан молока, белок куриного яйца, масло подсолнечника, две столовые ложки муки. Отварную грудку мелко нарезают, добавляя половину порции соуса, приготовленного из стакана молока и двух столовых ложек муки. Следом добавляют взбитый белок. Всё выкладывают на противень. Наверх кладутся отваренные овощи. Блюдо заливается остатками соуса. Выпекается до готовности.- Судак запечённый. Понадобится филе рыбы, соус сметанный, одна луковица. Предварительно подготовленную мякоть судака кладут в форму, заливают сметанным соусом, сверху выкладывают нарезанный лук. Всё отправляют запекаться в духовку.
- Говядина в соусе. Необходимы говядина, 1 /2 стакана молока, топинамбур, масло сливочное и мука. Остаётся докупить тёртый сыр, коренья петрушки, морковку. Сначала варят говядину, морковь, петрушку. Приготовленное мясо нарезают, распределяют по противню. Следующий слой ─ пюре из земляного картофеля, политое соусом ( 1 /2 стакана молока смешивается с большой ложкой муки). Поверх насыпают тёртый сыр и отправляют заготовку в духовку.
Вкусное и полезное меню поможет поддержать и своё здоровье, и здоровье близких.
Вот некоторые рецепты сладких блюд:
- банановый творог из фрукта, перемешанного со 150 г творога, 100 г нежирного йогурта, ягодами;
- каша из тыквы тушённой в воде с молоком, с последующим примешиванием пшёнки и приправ;
- сырники из моркови, урюка, творога, яйца, муки, сахара, сливочного масла и сметаны.
Корнеплод в последнем рецепте измельчается на тёрке и тушится в воде со сливочным маслом. Разминается творог, добавляется мука, яйцо, немного сметаны. Далее, добавляются порезанная курага, морковь, сахар. Всё перемешивается. На противень выкладываются сформированные сырники, отправляются запекаться.
Принципы питания при болезнях желчного пузыря подразумевают употребление большого количества жидкости. Жажду утоляют не только водой.
Можно употреблять разнообразные напитки, соки, отвары, компоты:
- Настой на плодах шиповника. Небольшое количество ягод заливают в термосе кипятком. Напитку дают настояться.
- Аналогично можно приготовить отвар из ромашки. Он обладает противовоспалительным эффектом.
Свойства ромашки пригождаются при болезнях желчного пузыря воспалительного характера.
Желчнокаменная болезнь (ЖКБ) – довольно распространённое заболевание желудочно-кишечного тракта. Характеризуется образованием камней в желчном пузыре либо протоках. Согласно статистике, у женщин желчнокаменная болезнь встречается в несколько раз чаще, чем у мужчин.
Желчь, вырабатываемая в печени, накапливается в желчном пузыре, потом по желчным путям поступает в кишечник, участвуя в переваривании пищи. При нарушении баланса компонентов желчи в жидкости формируются твёрдые хлопья, которые, уплотняясь, превращаются в камни. Камень, попадая в протоки, закупоривает отверстие, становясь причиной острого приступа.
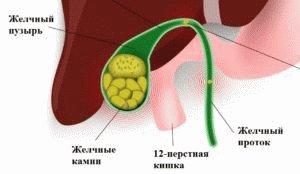
На появление камней чаще влияют факторы:
- Несоблюдение режима питания, чрезмерное переедание либо голодание.
- Малоподвижный образ жизни, сидячая работа.
- Нарушение метаболизма, приводящее к появлению избыточного веса.
- Беременность.
- Болезни желчного пузыря, печени, прочих органов системы пищеварения.
- Сахарный диабет.
Лечение требуется начать незамедлительно, предотвращая ухудшение состояния пациента, приводящее к осложнениям, вплоть до летального исхода.
При желчнокаменной болезни показана диетотерапия, позволяющая избавить пациента от оперативного вмешательства. Диету согласовывают с лечащим врачом, уточняя список разрешённого и запрещённого на разных этапах заболевания. Приём пищи желательно производить систематически, по времени. Чёткое соблюдение режима способствует своевременному выходу из желчного пузыря желчи.
Питаться требуется часто, не менее 5 раз в сутки. Подобное поведение способствует лучшей усвояемости продуктов, предотвращает затруднения в моторике кишечника, к примеру, запоры. Не рекомендуется наедаться непосредственно перед сном.
Чтобы слизистая желудка не раздражалась, не стимулировалось чрезмерное желчеобразование, еда показана тёплой. Оптимальной считается температура 25 – 60 градусов.
В период обострения продукты лучше варить либо запекать, избегая образования корочки. Категорически запрещены жареные продукты, окисленные жиры и канцерогенные вещества, образующиеся при указанном способе приготовления, спровоцируют новый приступ болезни.
В процессе приготовления продукты положено измельчать либо перетирать, тогда для переваривания не потребуется много желчи. Пища тщательно пережёвывается.
Диета при камнях в желчном пузыре назначается с целью возобновления нарушенного холестеринового баланса. Продукты, используемые для приготовления диетических блюд, обязаны включать меньше жиров, углеводов, холестерина.
Примерное меню составляют с учётом знания, что энергетическая ценность пищи не должна превышать 2400 – 2500 ккал в сутки.
Питание при желчнокаменной болезни основано на употреблении продуктов с высоким содержанием клетчатки, что предупреждает запоры. способствует нормальной перистальтике кишечника, снижает интоксикацию организма. Готовить блюда требуется из продуктов, насыщенных пектином: вещество предотвращает отложение холестерина на стенках сосудов, разжижает желчь, поддерживает нормальную микрофлору в кишечнике.
В список продуктов, включенных в диету при желчнокаменной болезни, входят:
- Нежирное мясо – телятина, говядина, мясо кролика, курицы и индейки.
- Нежирная рыба, лучше речная.
- Морепродукты – креветки, кальмары, мидии, ламинария.
- Колбаса, сосиски варёные, желательно из мяса птицы.
- Макаронные изделия из твёрдых сортов пшеницы, приготовленные без соусов.
- Крупы – гречка, овёс, рис, сваренные на воде, лучше в виде каши – размазни. Каша манная на воде либо на половинном молоке.

- Хлеб любых сортов, включая белый в слегка зачерствевшем виде либо просушенный до состояния сухарей.
- Сухое печенье, хлебцы с отрубями.
- Отвары исключительно овощные. Возможно нечастое употребление молочных, фруктовых супов.
- Кисломолочные продукты с низким содержанием жира.
- Овощи, насыщенные пектином либо крахмалом – цветная капуста, тыква, кабачки, картофель, морковь, свёкла, помидоры.
- Сливочное масло, нерафинированное растительное масло в весьма ограниченных количествах.
- Белок яиц.
- Сладости – пастила, мармелад, фруктовые желе и муссы.
- Фрукты – бананы, гранаты, яблоки (желательнее в печёном виде).
Из напитков рекомендуется употреблять компоты из свежих ягод, сухофруктов, кисели (исключение составляют кисели из концентрата), разбавленные соки, шиповниковый чай, минеральную щелочную воду.
Питание при камнях в желчном пузыре исключает продукты, способствующие выработке большого количества желчи, наполненные холестерином.
Запрещённые продукты при желчнокаменной болезни:
- Мясные, рыбные и грибные навары и супы.
- Мясо жирных сортов – свинина, мясо утки и гуся. Субпродукты – печень, почки, язык.
- Мясные консервы, копчёности, солонина.

- Жирные виды рыбы – осётр, скумбрия, сом, рыбные консервы, солёная и копчёная рыба.
- Крупы – перловая, ячневая, пшено.
- Животные жиры, маргарин и кулинарный жир.
- Желтки яиц.
- Овощи, особенно с высоким содержанием эфирных масел либо кислот – щавель, редис, редька, ревень, белокочанная капуста и бобовые.
- Пряности – горчица, майонез, уксус, острые соусы.
- Пряные травы – укроп, базилик, кориандр.
- Шоколад, мороженое.
- Свежий хлеб и сдоба, пирожки, оладьи, торты, пирожные.
- Сыры, жирное молоко и кисломолочные продукты с повышенным содержанием жира.
Запрещены фрукты и ягоды в сыром виде, в особенности малина, виноград, смородина.
Строго запрещены кофе, какао, крепкий чай, сладкие газированные напитки.
При наличии камней в желчном пузыре рекомендуется магниевая диета. От подобного питания у пациентов исчезают боли в животе, улучшается работа кишечника. Диета предполагает не менее четырёх раз в день включать в блюда продукты, содержащие магний. Режим состоит из трёх циклов, длительностью по 2 – 3 дня каждый. Первое время пьют исключительно тёплые напитки – подслащённый чай, отвар шиповника, разведённые соки, главное, не превышать норму – два стакана в сутки. Пить требуется часто, маленькими глотками, выпивая за приём не больше двух ложек.

На четвёртый день разрешено съесть немного киселя либо протёртой каши, через очередные три дня добавляют нежирный творог, рыбу и мясо. Когда третий диетический цикл заканчивается и наступает улучшение состояния, пациента переводят на общую диету, показанную при наличии камней в желчном пузыре.
Питание при камнях в желчном пузыре предусматривает приготовление блюд, рецепты которых не вызывают особых затруднений. Пример меню на неделю.
- Понедельник: овсяная каша, чай, печенье.
- Вторник: запеканка из творога со сметаной, отвар шиповника.
- Среда: гречневая каша, чай с лимоном, печенье.
- Четверг: макароны со сливочным маслом и джемом, чай с лимоном, печенье.
- Пятница: творог со сметаной, салат из свежей моркови с яблоком, кисель.
- Суббота: суфле из курицы с манной крупой, мармелад, чай.
- Воскресенье: пудинг из макарон с изюмом и курагой, чай, печёное яблоко.
- Понедельник: салат из свежей моркови и свёклы, сок.
- Вторник: овсяное суфле с черносливом, отвар шиповника.
- Среда: салат из курицы с картофелем, кисель из чёрной смородины.
- Четверг: творожная запеканка с курагой и орехами, чай.
- Пятница: простокваша, бисквитное сухое печенье.
- Суббота: манная каша с бананом, компот, печенье.
- Воскресенье: запеканка из макарон, печёное яблоко, сок.

- Понедельник: вегетарианский борщ, отварная курица с рисом, сок.
- Вторник: суп с гречневой крупой, рыба, запечённая с овощами, чай.
- Среда: молочный суп с макаронными изделиями, картофельное пюре с паровой котлетой, сок.
- Четверг: овсяный суп с овощами, кролик отварной с гарниром из цветной капусты, отвар шиповника.
- Пятница: рисовый суп, отварная рыба с пюре из тыквы, компот из сухофруктов.
- Суббота: щи вегетарианские, паровые тефтели, сок.
- Воскресенье: суп-пюре картофельный с сухарями, суфле из хека, кисель ягодный.
На полдник достаточно выпить стакан киселя, кефира, ряженки и съесть 100 г. печенья либо подсушенного бисквита.
- Понедельник: курица отварная с салатом из морской капусты, банан, сок.
- Вторник: треска тушёная, салат из отварной свёклы с орехами.
- Среда: телятина, запечённая с отварным картофелем, компот.
- Четверг: суфле из мяса индейки с цветной капустой, печенье, чай.
- Пятница: фрикадельки из кролика, макароны, сок.
- Суббота: запеканка из морепродуктов с рисом, салат из моркови, чай.
- Воскресенье: котлеты паровые из индейки, запечённая тыква, чай, печенье.
За два часа до сна разрешается съесть натёртое яблоко либо банан, выпить стакан сока или кефира.
В течение дня рекомендуется употребление щелочной минеральной воды.

Попытаемся ответить на вопросы, часто задаваемые по поводу соблюдения диеты.
Диета при заболеваниях желчного пузыря считается важной составляющей в процессе лечения. Режим требуется соблюдать в острые периоды и когда состояние больного стабилизируется, не вызывая опасений. Специально разработанный сбалансированный рацион помогает работе печени и желчного пузыря, приводит к норме содержание холестерина, улучшает работу пищеварительной системы. Витамины и минеральные компоненты повышают иммунитет и помогают решить проблему лишнего веса. Помните, при нарушении режима питания и отказе от диеты болезнь способна резко обостриться.



