Самое полное освещение темы: «продукты которые можно есть при панкреатите» с детальным разбором и рекомендациями от профессионального диетолога.
Панкреатит, как любое заболевание желудочно-кишечного тракта, требует строгого соблюдения диеты. Рацион зависит от формы панкреатита: острой или хронической. При острой форме выздоровление поджелудочной железы возможно. При хронической – процесс уже необратим, можно лишь поддерживать состояние организма, увеличивать продолжительность периода ремиссии.
Острая форма способна перейти в хроническую. Чаще причинами хронической формы становится развитие сторонних заболеваний (гастрит либо холецистит), неправильное питание, злоупотребление алкоголем.
После появления симптомов потребуется уменьшить нагрузку на поджелудочную. Питание при панкреатите следует ограничить, лучше сесть на голодный паёк. При появлении сильных болей человека госпитализируют. Если больной не обращается за врачебной помощью, состояние ухудшается. Первые дни нахождения в больнице нельзя кушать, поддержание организма осуществляется за счет внутривенных инъекций глюкозы и прочих питательных веществ. Показано обильное употребление жидкости. Пьют негазированную минеральную воду, отвар из ягод шиповника.
Если панкреатит невысокой степени тяжести, по истечению 3 – 6 дней, в зависимости от самочувствия, разрешается жидкая пища, пюре либо каша.
Для предотвращения ухудшения состояния, пока болезнь не стала хронической, при остром панкреатите изменяют подход к питанию, убрав из меню отдельные продукты, активизирующие работу поджелудочной железы. Исключается: жирное, острое, кислое, маринованное. Запрет налагается на хлебобулочные изделия, кофе, какао, алкоголь, молоко, яйца, избранные виды мяса.
Здоровое питание признано основным средством лечения при заболевании. Рекомендуется питаться 6 раз в сутки, упирая на полезные продукты, облегчающие пищеварение. Количество калорий соотносится с потраченной за день энергией.
При хроническом панкреатите рекомендуется нежирное мясо. Индейка, кролик, говядина, курица станут отличными источниками белка животного происхождения, витаминов, железа и фосфора. В привычном виде яйца нельзя, разрешается использовать в качестве компонента к блюду. Возможно потребление нежирных сортов рыбы. Молоко относится к запрещенным продуктам, допустимо употреблять в составе каш. Кисломолочные продукты относятся к списку рекомендованных. Сыр разрешен на стадии ремиссии.
Для приготовления потребуется отваривать продукты либо использовать пароварку. Жарить при панкреатите нельзя.

К рекомендованным продуктам относятся каши, овощи, некислые фрукты. В качестве напитков используют чай, компот, кисель. Разработана специализированная смесь, с добавлением необходимых витаминов.
При желании разнообразить список продуктов и ввести новые разрешается, осторожно, начиная с небольших размеров ложки либо эквивалентной порции. Если побочных эффектов не проявилось, равномерно увеличивают порцию. Если появится тошнота, отрыжка либо подозрительный симптом, прием продукта немедленно прекращают.
При составлении меню следует попросить список продуктов, разрешённых к употреблению, у лечащего врача, а не практиковать самолечение, усугубляя сложную ситуацию.
Сложно соблюдать диету, носящую длительный либо пожизненный характер. Чтобы не запутаться с запрещёнными и разрешёнными продуктами, составляется таблица.
Чтобы овощи меньше нагружали пищеварительную систему, их требуется подвергать тепловой обработке. Идеальным считается приготовление на пару и варка. Продукты при панкреатите тушат или запекают. Суп, сделанный на овощном бульоне, становится важным элементом питания при панкреатите. А перетёртый при помощи блендера до кашицы суп-пюре облегчит работу поджелудочной железы.
Овощи приветствуются. Лучшим выбором окажутся: тыква, свёкла, кабачки, цветная капуста и морковь.

В период ремиссии постепенно добавляют белокочанную капусту и помидоры, если не проявятся симптомы ухудшения состояния. Овощи подвергаются термообработке, не употребляются в пищу в сыром виде.
К запрещенным овощам относятся баклажаны, редька, репа, репчатый лук, чеснок.
Баклажаны не следует кушать из-за возможного содержания соланина, увеличивающегося в массе во время созревания плода. Недозрелые овощи окажутся менее вредны.
Редька, репа и редис вызывают обострение при ремиссии хронического панкреатита, оказывая раздражающее воздействие на пищеварительные пути.
При обострении болгарский перец запрещен из-за повышенного содержания аскорбиновой кислоты и прочих биологически активных веществ. В фазе ремиссии овощ употреблять позволяется.
Возможность выбора фруктов и ягод у болеющих панкреатитом небольшая. В перечень разрешенных к употреблению продуктов входят сладкие яблоки, желательно запеченные, груши, бананы. В период ремиссии едят папайю, гранат, дыню (дольку в день), авокадо, сливы, хурму.
Ягоды разрешены вне фазы обострения. Сюда относится черешня, брусника, виноград. Муссы либо компоты варят на основе клубники, малины, смородины, крыжовника, голубики и брусники.
Плоды выбирают исключительно спелые, рекомендуется запечь либо сделать компот. Свежие фрукты и ягоды разрешены в малых количествах, начинать рекомендуется, не спеша.

Отвар из ягод шиповника – полезен при панкреатите. Напиток включает обилие витамина С, антиоксидантов и прочих полезных веществ, является общеукрепляющим, восстанавливающим организм средством.
Не каждый вид мяса допустим при панкреатите из-за сложности переваривания и содержания стимулирующих выработку ферментов веществ, приводящей к увеличению нагрузки на железу. Подходят для употребления крольчатина, индюшатина, говядина и мясо курицы.
Для подготовки к применению требуется очистить мясо от костей, хрящей, жира, кожи и прочих плохо усваиваемых элементов. Из мясного сырья готовят супы, тефтели, паровые котлеты, суфле, рулеты, запеченные эскалопы, тушеное либо пропаренное мясо с овощами.
Бульоны, сало, сосиски относятся к запрещенной пище. При панкреатите нельзя свинину, баранину и мясо утки. Как бы ни хотелось вкусить ароматной корочки, сдобренной специями, прожаренной свинины либо шашлыков, нарушение диеты способно привести к фатальным последствиям.
Главный критерий отбора продуктов при панкреатите заключается в проценте жирности. Превышение 8% жирности грозит возникновением тошноты, рвоты, боли и диареей.
Наименее жирной рыбой признан минтай, пикша, треска и речной окунь. Потом следует камбала, щука и налим. Чуть большей жирностью обладает морской окунь, сельдь, макрель, хек.
Умеренно-жирная рыба (8% жирности) вводится на стадии ремиссии в малых количествах. Сюда относят горбушу, сома, мойву, карпа, кету, тунца и леща. Крайне жирными сортами считаются осетр, скумбрия, палтус, сайра, лосось.

Из запрещенных блюд указаны консервы, морепродукты, суши и копчёности, кушанья с икрой, вяленая рыба.
Рекомендуется пропаренная либо отварная рыба. Разрешено приготовить котлеты на пару, суфле, запеканку.
Кисломолочные продукты: кефир, нежирный творог, ряженка, йогурт домашнего приготовления – считаются незаменимой частью диеты при заболевании.
Коровье молоко в чистом виде пить нельзя, разрешено использовать в приготовлении блюд: каша, омлет, суфле, картофельное пюре. Допустимо добавить в чай.
Козье молоко при панкреатите восстанавливает работу поджелудочной железы, включает немало минералов и макроэлементов. Перед употреблением потребуется прокипятить.
Сливочное масло разрешено в небольшом количестве.
Йогурты в магазине лучше не покупать. Чтобы продать товар, производители рекламируют продукцию как натуральную, греша против истины. Если в составе указаны загустители, красители, консерванты и прочие добавки, продукт брать не рекомендуется.
Нельзя есть при панкреатите: мороженое, жирный творог, сгущенка, твердые сыры, продукты с добавлением консервантов и прочих вредных добавок.
В качестве гарнира либо основного блюда на завтрак едят каши. Блюда питательны, наполнены необходимыми здоровью веществами.

При панкреатите каша полезна, но не любая. Рисовая, овсяная, манная и гречневая каши не являются опасными. К опасным относят кукурузную, пшенную, бобовые и ячменную – из-за сложности усваивания перечисленных каш.
Необходимо каши чередовать, не использовать постоянно выбранную. Так пищеварительная система привыкнет к разнообразной пище, организм усвоит больше полезных веществ.
Идеальным решением при панкреатите станет овсянка, её разрешено употреблять в дни обострений. Описаны редкие случаи исключений индивидуальной непереносимости, но овсяный кисель справляется с затруднением, упомянутый напиток рекомендуют все врачи поголовно. В первые дни обострения, когда есть нельзя, но требуется поддержание организма в насыщении полезными веществами, овсяный кисель приходит на помощь.
Множество людей обожает сладости. Рассмотрим, как удовлетворить желания при больном животе.
В дни расширения рациона разрешено добавить в меню сладости, лучше сделать вкусные блюда собственноручно. Таким образом, больной знает, рецептуру сладости, осведомлёно об отсутствии консервантов, красителей и прочих искусственных добавок. При изготовлении учитывайте, при панкреатите нельзя шоколад, крем, сгущенку, алкоголь и лимонную кислоту.
Диета при панкреатите поджелудочной железы ограничивает выбор до указанных наименований: мед, варенье, мусс, желе, зефир, мармелад, суфле, сухое печенье, помадка, пастила, конфеты типа «Коровка».
Даже с разрешенными сладостями требуется помнить о съедаемых объемах. Начинать вводить в рацион следует с осторожностью.
Когда хочется заправить блюдо, подчеркнув вкус, приправы становятся необходимым дополнением к еде. При панкреатите нельзя использовать большинство приправ, даже натуральных: лук, чеснок, хрен.Категорически нельзя острую пищу.
Совсем отказываться от привнесения в блюдо оригинального аромата не стоит. Разрешенный вариант – зелень: базилик, петрушка, укроп, тмин, шафран. Травы включают разнообразие витаминов, минеральных веществ, оказывают противовоспалительное действие. В еду разрешено добавить корицу и ванилин в малых количествах.
Из напитков следует выделить чай, россияне напиток потребляют часто, в больших объёмах. Как зайти в гости, не выпив чашечку чая? Напиток при панкреатите разрешён. За сутки положено выпивать до литра. Выбор лучше остановить на зеленом чае либо китайском пуэре. Заварка не должна включать красителей и ароматизаторов.
Прочие напитки при панкреатите, разрешенные к использованию:
- кисель;
- морс;
- отвар шиповника, ромашки, укропа;
- минеральная негазированная вода (Боржоми, Ессентуки, Нарзан);
- разбавленные соки – яблочный и тыквенный.
Под запретом кофе, газировка, квас и концентрированные соки.
Выпивать напитки на основе этанола при заболевании строго запрещается, даже находясь в фазе ремиссии хронического панкреатита. Алкоголь вызывает спазмы внутри железы, ферменты, находящиеся внутри, начинают переваривать орган.
В первые сутки при обострении панкреатита, снижая риск осложнений, больному не положена пища, исключительно вода. Порой голодание продлевается до выяснения причин, вызвавших обострение. Период длится 7-14 дней. По окончании жидкое питание вводят с помощью специальных трубок прямо в кишечник.
Когда болезнь затихает, рацион увеличивают. При обострении теперь разрешают полужидкую пишу, соблюдая температурный режим (18 – 37 градусов). Количество жиров снижается до минимума. Основой питания становятся углеводы. Ценность пищи ежедневно до 500-1000 калорий.
При обострении хронического панкреатита рацион составляют каши, супы-пюре, компоты, кисель, овощные пюре из кабачков, картофеля, цветной капусты. Приемы пищи производятся 6 раз в сутки.
Позволенную и вредную пищу определяет врач. Нельзя, полагаясь на личное суждение, вносить коррективы в диету. Если больной желает изменить состав блюд в питании, требуется первоначально проконсультироваться с лечащим врачом.
Запрещенные продукты при панкреатите плохо усваиваются. Сюда входит алкоголь, кофе, газировка, шоколад, грибы, изделия из сдобного теста, бобовые. Маринады, жареное, копченое, острое, кислое, жирное подлежат исключению из рациона.
Если не соблюдать диету, возможны последствия в виде кровотечений, тромбоза, желтухи, опухоли, диабета, поражения органов. При особо злостных нарушениях наступает летальный исход.
Что можно и что нельзя есть при панкреатите: список продуктов


Для многих диета представляется как изнуряющий процесс, заставляющий во многом себе отказать. Например, диета при панкреатите действительно ограничена многими продуктами, но в то же время она сбалансирована и не лишает организм необходимых нутриентов (белков, жиров, углеводов, витаминов). Наоборот, она приводит пациента к здоровому и полноценному питанию. Необходимо помнить, что пациенту с хроническим панкреатитом даже в стадии ремиссии (затухания симптомов) нужно соблюдать диету. Иначе поджелудочная железа может вновь воспалиться, что приведет к обострению заболевания.
Диета во время обострения хронического панкреатита
Питание в период обострения – это голод и покой на 1 – 3 суток. Разрешается только обильное питье в виде отвара шиповника или минеральной воды без газа (Ессентуки №17, Нафтуся, Славяновская). Разрешаются также некрепкий зеленый чай или кисель. Когда боль уменьшится, можно добавить небольшое количество отварного нежирного мяса, нежирный творог или сыр и суп на овощном бульоне. Основные принципы питания при хроническом панкреатите
- Рацион должен преимущественно состоять из белковой пищи. Белок очень полезен для восстановления поврежденных клеток поджелудочной железы.
- Жиры и сложные углеводы в организм должны поступать в виде круп.
- Легко усваиваемые углеводы (сахар, варенье, сдоба, мед) должны быть ограничены.
- Питание должно быть дробным (каждые 3 – 4 часа), средними порциями. Не стоит переедать, но и голодать тоже не нужно.
- Пища должна быть не горячей и не холодной, а теплой, чтобы не раздражать слизистую оболочку желудочно-кишечного тракта и не вызывать повышенного выделения ферментов.
- Пища должна быть приготовлена в пароварке, отварена или запечена. Употребление жареной, пряной и консервированной пищи не рекомендуется.
- Курить и злоупотреблять алкоголем при хроническом панкреатите врачами не рекомендуется.
Разрешенные и запрещенные продукты обозначены в специально разработанной диете по Певзнеру (стол №5).
- Мясо можно кушать каждый день, но нежирные сорта. Пусть это будет говядина, телятина, кролик, курица, индюшка. Мясо можно отварить, запечь в духовке, приготовить в виде паровых котлет. Жареное с корочкой мясо употреблять не стоит. Нужно помнить, что мясо лучше усваивается с клетчаткой (овощами). Овощи лучше кушать в отварном или тушеном виде. Идеальным вариантом будет овощное рагу с мясом, приготовленное на пару.
- Рыбу можно употреблять в отварном или запеченном виде. Можно приготовить паровые рыбные котлеты, суфле или тефтели. Сорта рыбы должны быть нежирными (треска, щука, сазан).

Можно ли кушать грецкие орехи и семечки при панкреатите?
Грецкие орехи и семечки содержат большое количество белков и жиров, они вполне могут заменить по составу мясо или рыбу. В период обострения хронического панкреатита не рекомендуется употребление этих продуктов. А в период хорошего самочувствия, то есть стойкой ремиссии, допускается употребление грецких орехов, но в небольших количествах (3 – 5 ядрышек в день). Семечки нельзя употреблять в жареном виде и в виде козинаков. Можно небольшое количество сырых семечек подсолнуха или в виде домашней халвы.
Миндаль, фисташки и арахис разрешается употреблять только в период отсутствия жалоб, когда нет проявлений панкреатита. Начинать нужно с 1 – 2 орешков, постепенно увеличивая их количество. Орешки можно добавлять в приготовленные блюда (каши, салаты, запеканки).

Сырые фрукты употреблять не рекомендуется. Можно приготовить фруктовое пюре, морс, запеканки. Разрешается употреблять запеченные яблоки, бананы, груши. Также можно арбуз и дыню, но в небольших количествах (1 – 2 кусочка). Виноград, финики, инжир не желательны, так как повышают газообразование в кишечнике и содержат много сахара. Лимон, апельсин, содержащие кислоту, усиливают выработку желудочного сока, что нежелательно, так как хронический панкреатит часто сочетается с заболеваниями желудка (гастритом) или печени (гепатитом).
- Жирные сорта мяса (баранина, свинина, утка). Для переваривания такой пищи требуется большое количество ферментов. А воспаленная поджелудочная железа работает в ограниченном режиме.
- Печень говяжья и куриная не рекомендуется, так как она относится к экстрактивным веществам, приводящим к усиленной выработке ферментов пищеварительной системы и активизирующим аппетит.
- Рыба жирных сортов (скумбрия, лосось, сельдь), особенно в жареном виде категорически запрещена. Также нельзя употреблять в пищу рыбные консервы.
- Овощи при хроническом панкреатите нельзя есть в сыром виде. Из овощей под запретом белокочанная капуста, помидоры, огурцы, шпинат, лук, редиска, фасоль. При употреблении в больших количествах они усиливают процессы брожения в кишечнике, что приводит к вздутию живота.
- Грибы не рекомендуются в любом виде, а также грибные бульоны.
- Яичница или сырые яйца. Сырой желток особенно стимулирует выработку желчи, что нежелательно для больных хроническим панкреатитом.
- Не рекомендуется употребление пшенной и перловой круп.
- Копчености, колбасы.
- Маринованная пища, соленья, специи.
- Черный чай или кофе, горячий шоколад и какао.
Примерное меню для пациента с хроническим панкреатитом в период стойкой ремиссии
Список продуктов, разрешенных при панкреатите, достаточно широк. Поэтому в рационе пациента должно быть достаточно белков, витаминов, но ограничено количество жиров и легко усваиваемых углеводов.

Для усвоения пищи необходимы ферменты, вырабатываемые поджелудочной железой. При воспалении и затруднении оттока панкреатического сока возникает нарушение переваривания еды, боли, неустойчивый стул. Развивается панкреатит с непереносимостью многих продуктов, нарушением аппетита, резкой потерей веса. Любая медикаментозная терапия без правильно составленной диеты не может восстановить пищеварение. Для организации питания при панкреатите предлагаем список продуктов, которые разрешены.
Больным панкреатитом назначается диетическое питание по принципу диеты № 5п. Она предусматривает варианты в соответствии со степенью выраженности воспалительного процесса:
- Голодная диета в острый период на три дня. Разрешено пить теплую минеральную воду со щелочной реакцией.
- Вариант 1 для больных острым панкреатитом. Это перетертое полужидкое питание со щажением поджелудочной железы. Питаться можно лишь протертыми блюдами. Разрешены каши на воде или разбавленном водой молоке, овощные супы и пюре, отварное мясо и рыба. Сахар и соль использовать нельзя.
- Вариант 2 для питания при хроническом панкреатите. К диете добавляются запеченные и тушеные в воде овощи, мясные блюда. Фрукты термически обработанные. В готовые блюда можно добавить 5 г масла или столовую ложку сметаны.
- Расширенный вариант – диета при панкреатите в стадии устойчивой ремиссии. Рацион расширяется за счет свежих овощей и фруктов очень постепенно. Блюда не измельченные, но хорошо проваренные.
При всех вариантах диеты рекомендовано дробное питание, употребление воды вне приемов еды, полный отказ от алкоголя, жирной, жареной пищи.
Готовить блюда можно на пару, отваривать, запекать тушить без масла. Вся пища и напитки только в теплом виде, свежеприготовленные. Кисломолочные продукты и выпечка лучше домашнего приготовления.
Основу питания при панкреатите составляют нежирные белковые продукты, в том числе животного происхождения около 60%, сложные углеводы из круп, фруктов и овощей. Под запретом животные жиры и ограничение простых углеводов.
Составить меню поможет таблица в форме перечня продуктов питания, разрешенных и запрещенных при панкреатите.
Порой люди недоумевают, что можно кушать при панкреатите. Кажется, запрещены все привычные продукты, а разрешены только каши.
Под запретом оказались многие овощи, фрукты, рыба, мясо. Впрочем, это только первое впечатление.
При воспалении поджелудочной железы можно составить богатое разнообразное меню.

Острые сильные боли после еды, локализующиеся преимущественно в левой части живота, многократная рвота, тошнота могут свидетельствовать о появлении такого заболевания, как панкреатит.
Болезнь сопровождается воспалением и поражением поджелудочной железы. По разным причинам панкреатический секрет перестает выделяться в кишечник, забрасывается обратно в железу.
В результате ферменты, которые синтезируются поджелудочной, начинают переваривать сам орган, вызывая диффузные изменения.
Диагноз определяется на основе клинических проявлений и результатов исследований.
Выделяют два основных вида панкреатита:
- Острый. Развивается внезапно. В большинстве случаев характеризуется проявлением ярких симптомов, среди которых: сильные боли, рвота, высокая температура, повышенное давление, тахикардия, желтушность кожи, высокое потоотделение. Разновидностью острого панкреатита является реактивный.
- Хронический. Порой недолеченное острое заболевание превращается в хроническое. Приступы обострения происходят до 5 раз в год, сопровождаются сильными болями, многократной, не приносящей облегчения рвотой, лихорадкой, характеризуются разной продолжительностью. Вне обострения состояние – стабильное.
Одним из факторов, провоцирующих развитие панкреатита и его обострение, является неправильное питание.
Кофе, выпитый до еды, острые, жареные блюда, специи возбуждают аппетит и ведут к повышенной выработке ферментов, функция которых заключается в переработке белков, лактозы, сахаров, жиров.
Часть из них действительно участвует в переработке пищи. Другая остается в поджелудочной железе.
Медицина давно изучила, что соблюдение правильного питания являются необходимыми и обязательными мерами для сохранения здоровья внутренних органов.
Важно всегда помнить, что разрешено кушать при панкреатите. Отсутствие лечения, щадящего питания при обеих формах болезни вызывает различные осложнения, в том числе рак, сахарный диабет, перитонит.
Вне зависимости от того, идет ли речь об остром панкреатите или хроническом, в развитии заболевания выделяют несколько стадий:
- Начальная. Связана с началом приступа при острой форме или выраженном обострении хронического панкреатита. Симптомы проявляются наиболее интенсивно.
- Улучшение. Признаки заболевания уменьшаются. Стихает боль, стабилизируется температура.
- Выздоровление. Состояние нормализуется.
Каждая из стадий характеризуется специфическими требованиями к тому, что можно кушать при панкреатите.
В процессе лечения панкреатита на первом этапе болезни важно избегать стимуляции выработки пищеварительных ферментов.
Добиться этого возможно, если человек полностью откажется от еды. Допускается только питье маленькими порциями для исключения обезвоживания. Пьют минеральную воду без газа, отвар шиповника.
Данные меры разгружают пищеварительную систему, останавливают развитие заболевания и появление обострений.
Голодание проводится под контролем врача. Длиться начальная стадия обычно до трех дней.
Как только состояние больного улучшается, питание возобновляется. Однако происходит это постепенно, с соблюдением некоторых правил:
Правильное питание осуществляется на основе диеты № 5П по первому, щадящему варианту.
Пациентам часто кажется, что кушать на этом этапе тоже нельзя. Однако больным предлагают жидкие, полужидкие, через 1-2 дня полувязкие перетертые каши, супы с протертыми продуктами, по консистенции больше слизистые, пюре из овощей, сухари.
Иногда рекомендуется кушать детское питание. Для питья используют зеленый и слабый черный чай, компоты с перетертыми сухофруктами, кисели, морсы из смородины, шиповника.
В среднем через 2 дня после восстановления питания больным панкреатитом вводят пюре, приготовленные на втором или третьем бульоне, белковый омлет, котлеты из нежирного мяса на пару, блюда из творога, масло сливочное.
Для приготовления пищи из мяса, его очищают от жилок, жира, птицу и рыбу – от костей и кожных покровов.
Абсолютно противопоказано кормить пациентов хлебом, соленой пищей, колбасами, свежими овощами, фруктами, копченостями, жирными продуктами.
Исключить нужно бульоны первого отвара, сахар, пшенную, перловую, гороховую, кукурузную кашу.
Что нельзя при обострении, так это пить кофеиносодержащие напитки, какао, свежее молоко.
Какие бы продукты ни были, при панкреатите можно есть их и пить только при условии, что в них нет пищевых добавок.
По мере исчезновения симптомов ограничения становятся слабее и мягче. Между приемами пищи должно быть не более четырех часов.
Все приготовленные блюда должны хорошо усваиваться. Общие правила, рекомендованные для второй стадии болезни, соблюдаются и сейчас с некоторыми изменениями:
- Меню. Используется стол № 5П во втором, расширенном варианте. Соблюдать его рекомендуется в течение года.
- Консистенция. Осуществляется постепенный переход от жидких блюд и пюре к приготовленным из мело нарубленных продуктов. Со временем для приготовления используются менее измельченные продукты.
- Температурный режим. Не допускаются горячие и холодные блюда.
- Дробность питания. Принцип питания до 5-6 раз в день небольшими порциями сохраняется.
- По рекомендации врача, к лечению подключают витаминную терапию. Важно получать витамины групп A, B, C, K, P.
- Состав. Увеличивается потребление углеводов, белков. Постепенно вводятся жиры.
На этом этапе при панкреатите список блюд, которые разрешены, включает приготовленные на пару овощи, нежирное мясо, рыбу, каши.
Допускается кушать черствый хлеб, сухое несоленое печенье, пастилу, сухофрукты, запеченные яблоки или груши, твердый сыр в строго ограниченном количестве. Пьют отвары, кефир, чай, компоты, некислые морсы, кисели.
Нельзя кушать при хроническом панкреатите жирную рыбу, мясо, сало, субпродукты, консервы, икру, копчености. Исключаются овощи с резким вкусом.
В список того, что нельзя при панкреатите, добавляют грибы, маринады, кислые фрукты, мучные продукты, сгущенное молоко.
Многие из этих продуктов вызывают усиленное действие поджелудочной железы и вызвать новый приступ.
Вне обострения список того, что из продуктов можно кушать при хроническом панкреатите, тоже ограничен.
Соблюдение рекомендаций врача позволит сохранить бессимптомное состояние в течение долгого времени.
Если человеку поставили диагноз хронический панкреатит, обращают внимание на количество органических веществ, содержащихся в продуктах.
Производимые поджелудочной железой ферменты направлены на переваривание именно этих элементов.
Диета в начале заболевания строилась на употреблении углеводной пищи. В расширенном меню состав основных компонентов изменяется.
Суточная норма углеводов составляет 350 г. Источником углеводов могут быть сухари, мед, гречневая каша, макаронные изделия, рис Среди овощей это картофель, морковь, кабачки.
В расширенный стол вводятся белковые продукты. Суточная норма – 130 г. Обращают внимание на то, что 30% должно иметь растительное происхождение.
В качестве источника белков животного происхождения больным панкреатитом рекомендуют мясо телятины, кролика, индейки.
Исключается баранина, гусятина, мясо диких животных и птиц. При ощутимом дискомфорте вместо мясных продуктов используется сыворотка, творог.
Коровье молоко не рекомендуется, оно вызывает вздутие и метеоризм.
Продукты, содержащие жировые вещества, вводятся в меню на второй день после расширения меню. Суточная норма – 71 г.
Порядка 20% должно иметь растительное происхождение. Сливочное масло используется как добавка к кашам или пюре.
Диета № 5П разработана специально для больных панкреатитом. В ней определено, какие продукты нельзя кушать, какие полезны.
Многие привыкли думать, что все овощи полезны. Это не совсем так. При панкреатите показано готовить еду только из цветной, брюссельской капусты, моркови. Возможно использование картофеля, свеклы, кабачков, патиссонов.
Овощи готовят на пару либо отваривают. При выздоровлении, ремиссии хронического панкреатита запекают и тушат. На начальной стадии протирают до образования пюре.
Что можно есть при панкреатите вне обострения, так это термически обработанную белокочанную капусту, сладкий перец и помидоры. Однако, при возникновении дискомфорта эти овощи из рациона убирают.
Прекрасным гарниром, завтраком при панкреатите будет приготовленная каша. В перечень допустимых продуктов включают гречневые, овсяные блюда, рис.
При расширении меню рекомендуется их чередовать, чтобы организм привык к разнообразию.
В период обострения рекомендуется овсяный коктейль.
При расширении меню постепенно вводятся мясные блюда, приготовленные из индейки, телятины, курятины. Используется только чистое мясо.
Рекомендуется готовить котлетки на пару, супы, суфле. Мясо отваривают, запекают, тушат, готовят на пару.
Основным параметром, по которому выбирается рыба для приготовления кушанья, является ее жирность. В период выздоровления готовят суфле, котлеты из окуня, минтая, трески.
Вне обострения запекают или тушат щуку, сельдь, хек, камбалу. Красные виды рыбы не относятся к тому, что можно кушать при панкреатите, но в крайне редких случаях можно порадовать себя запеченной горбушей.
В списке того, что можно есть при панкреатите, присутствуют продукты из молока.
В начале болезни на коровьем и козьем молоке готовят каши. В дальнейшем допускается пить кисломолочные продукты, кушать творог. Йогурт рекомендуется пить только тот, который приготовлен дома.
При улучшении состояния в готовые блюда добавляют в небольшом количестве сливочное масло.
По снятию острых симптомов болезни едят запеченные яблоки и груши. Гранат, хурму, сливу, дыню, малину, клубнику относят к тому, что можно кушать при ремиссии хронического панкреатита.
Готовят муссы, варенье, компоты.
В острой стадии болезни запрещены все сладости. На этапе восстановления и выздоровления можно кушать зефир, пастилу, желательно домашнего приготовления. Допускается добавление в напитки меда.
Привычку пить только чай, кофе, какао при панкреатите придется изменить. Чай оставить зеленый, на более поздних этапах вводя слабый черный. Вместо газировки и кофе рекомендуется использовать компоты, кисели, морсы и отвары.
Чашечку кофе можно позволить себе выпить только после полного выздоровления. Напиток лучше разбавить молоком и выпить спустя час после завтрака.
Многое из того, что привыкли считать полезным, приводит к дискомфорту и болезненным ощущениям, порой – к поражению поджелудочной железы.
Список продуктов, которые запрещено употреблять, включает красную рыбу, кофе, арбуз.
На начальном этапе запрещены баклажаны, помидоры, капуста белокочанная, болгарский перец.
В любом состоянии противопоказан редис, репчатый лук, репка, редька. Все они раздражают пищеварительную систему, вызывают ухудшение состояния и нарушение работы железы.
Не стоит употреблять жареные, маринованные и соленые овощи.
Не рекомендуется готовить блюда из гороха, кукурузы, пшена и ячменя. Они вызывают раздражение слизистой.
Запрещена свинина, дичь, утятина, баранина. Не готовят супы на костях. Избегают жареного мяса и шашлыков. Рекомендуется ограничить, а на первых этапах болезни вообще исключить субпродукты.
К тому, что нельзя есть при панкреатите, относят сосиски, ветчину.
Этот продукт содержит много полезных веществ, элементов, но слишком жирная рыба вызывает дискомфорт и тошноту.
Врачи советуют исключать из меню даже в период ремиссии панкреатита лососевые, скумбрию, осетра, карпа.
Жареных, копченых, вяленых, консервированных блюд лучше избегать.
На любом этапе болезни запрещено пить молоко коровы. К тому, что нельзя есть, пить при панкреатите поджелудочной железы, относят йогурты, произведенные на заводах.
Важно помнить, что при хроническом панкреатите можно есть не все фрукты. Исключению из меню подлежат цитрусовые, виноград. Часто не советуют кушать бананы.
Торты, пирожные, конфеты, халва, мармелад, шоколад – эти любимые многими сладости из меню придется полностью убрать.
Запрещены газированные напитки, крепкий чай, растворимый кофе.
Людям, страдающим от панкреатита, рекомендовано составлять меню на основе рецептов диетических блюд и диеты № 5.
Один из вариантов такого меню для стадии выздоровления представлен ниже. В меню включено далеко не все, что можно есть при панкреатите поджелудочной железы.
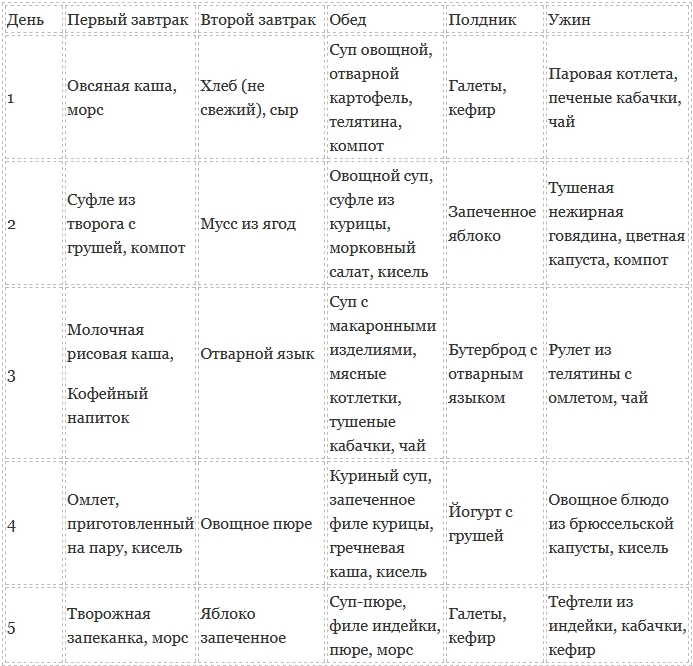
Список, запрещенный при панкреатите продуктов большой. Всегда можно придумать необычное, полезное меню, которое послужит практическим ответом на вопрос, что можно есть при панкреатите поджелудочной железы.
Овощные, рыбные блюда удовлетворят желаниям любого гурмана. Важно, впрочем, следить за принципами правильного питания.
Эти рекомендации позволят избежать возникновения обострений.
